Crohnova choroba
| Crohnova choroba | |
| Crohn's disease | |
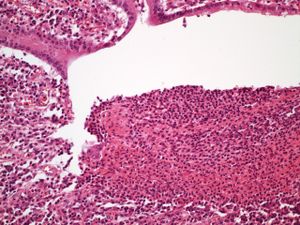
 Endoskopické vyšetření ukazující vředy při Crohnovy nemoci | |
| Rizikové faktory | genetické mutace, kouření, věk mezi 15. a 30. rokem |
|---|---|
| Klasifikace a odkazy | |
| MKN | K50 |
| MeSH ID | D003424 |
| OMIM | 266600 |
| MedlinePlus | 000249 |
| Medscape | 172940 |
Crohnova choroba (colitis regionalis, ileitis terminalis) je chronické zánětlivé střevní onemocnění. Zánět se vyskytuje ve kterékoliv části trávicí trubice a má segmentální charakter – mezi postiženými oblastmi jsou úseky zdravé sliznice. Nejčastěji postiženou oblastí je terminální ileum. Zánět postihuje celou tloušťku stěny orgánu a vyznačuje se přítomností nekaseifikujících epiteloidních granulomů.
Epidemiologie[upravit | editovat zdroj]
Crohnova nemoc se objevuje spíše u u mladších lidí. Největší prevalence je ve skupině 30-39 let [1]. 10 % pacientů je diagnostikováno před 17. rokem života [2]
- Průměrná prevalence u dospělých je asi 130/100 000, incidence 5,6/100 000 obyvatel;
- Incidence u dětí je na vzestupu, dosahuje až 9-10/100 000 zejména v severní Evropě [3] Incidence u dětí v ČR je 6,2/100 000[4].
Rizikové faktory[upravit | editovat zdroj]
- U příbuzných 1. stupně je 10–35 krát vyšší riziko onemocnění.
- Genetické mutace.
- Vysoký hygienický standard v dětství, kouření, časná apendektomie a nesteroidní antirevmatika.[5]
Etiopatogeneze[upravit | editovat zdroj]
Příčina onemocnění se zatím neví. Pravděpodobně se jedná o dysregulaci imunitní odpovědi na běžné bakteriální antigeny. Během autoimunitní reakce pak vzniká transmurální zánět, tj. zánět, který postihne celou stěnu střeva, který často přejde i na mezenterium. Ve stěně střeva se tvoří epiteloidní granulomy, ulcerace a fisury. Často vidíme i intramurální a intraperitoneální abscesy či píštěle (zejm. v anální oblasti). Kvůli dlouhodobému zánětu pak může dojít k zúžení střeva zjizvením tkáně (jizevnaté striktury).
Pro Crohnovu chorobu je typické segmentální postižení GIT – tj. střídání zánětlivých a nepostižených úseků („skip lesions“). Mezi predilekční oblasti patří terminální ileum a vzestupný tračník, ale postižena může být kterákoli část GIT.[5]
Patologický obraz[upravit | editovat zdroj]
Postižena je celá střevní stěna a zánět je segmentální nebo plurisegmentální. Typicky se střídají postižené úseky s nepostiženými (na rozdíl od ulcerózní kolitidy).
Makroskopický obraz[upravit | editovat zdroj]
Makroskopicky vidíme ztluštění střevní stěny a mesenteria. Regionální lymfatické uzliny jsou často zvětšené. Sliznice je hypertrofická a edematózní. Obraz se často přirovnává k dlažebním kostkám – protáhlé aftózní vředy nad lymfatickými folikuly obklápějící nepostiženou sliznici, navalitá ústí píštělí, pseudopolypy. Postižení serózy vede ke srůstům, v nichž vznikají píštěle. V dalším průběhu onemocnění následuje fibroprodukce, která vede ke vzniku stenóz.
Mikroskopický obraz[upravit | editovat zdroj]
V mikroskopu vidíme edém sliznice s polymorfonukleární infiltrací, následně fibroprodukce se vznikem tuberkuloidních granulomů (epitheloidní buňky a obrovské buňky Langhansova typu, na rozdíl od TBC nekaseifikují) v submukóze, subseróze i regionálních uzlinách.
Klinický obraz[upravit | editovat zdroj]
Jako všechny autoimunitní choroby se i Crohnova nemoc projevuje ve více systémech. Typická manifestace je v trávicím traktu, ale postiženy bývají i oči, kůže a sliznice, játra, pankreas, ledviny a často je porušena i krevní homeostáza.
Intestinální manifestace[upravit | editovat zdroj]
Mezi časté projevy patří bolesti břicha a chronický průjem (vzácně s krví). Kolem konečníku se mohou vyskytnout fisury, perianální abscesy, píštěle a marisky (anální řasy – kožní výrůstky v oblasti přechodu análního otvoru a kůže).[5]
Mimostřevní projevy[upravit | editovat zdroj]
Mimostřevní příznaky se vyskytují u více než 40 % pacientů. Často předchází střevní projevy až o několik let. Jsou to většinou nespecifické příznaky jako recidivující horečky, anorexie, úbytek hmotnosti a opoždění růstu zvláště u dětí. Mezi hlavní systémy, které bývají postižené patří:
- skelet: porucha růstu a osteoporóza (prozánětlivé cytokiny potlačují růst, tlumí tvorbu IGF-1, stimulují kostní resorpci; nedostatečný energetický příjem, malabsorpce, ztráty bílkovin a stopových prvků stolicí, chronická léčba kortikosteroidy);
- kůže a sliznice: aftózní stomatitida, gingivitida, cheilitis granulomatosa, na bércích erythema nodosum a hnisavá pyodermie;
- oči: iritida, uveitida, episkleritida; u dětí vzácné; terapie kortikoidy může vyvolat kataraktu a glaukom;
- játra a pankreas: primární sklerózující cholangitida, cholecystolitiáza; pankreatitida po terapii azathioprinem nebo mesalazinem;
- cévní systém: hyperkoagulační stav (trombocytóza, zvýšená koncentrace fibrinu, faktoru V a VII, snížení antitrombinu), které mohou způsobit hlubokou žilní trombózu, plicní embolii či CMP;
- ledviny a močové cesty: píštěle, močové kameny.[5]
Komplikace[upravit | editovat zdroj]
Zánět se často šíří do okolí a tvoří píštěle (tj. kanálky spojující místa zánětu s jakýmkoliv jiným místem). Píštěle mohou být:
- vnitřní: enteroenterické, enterokolické, enterovesikální, rektovaginální,
- zevní (břišní stěny perinea).
Mezi další komplikace patří:
- tvorba abscesů, které mohou být mezikličkové, pánevní, retroperitoneální, jaterní,
- stenóza střeva, která je nebezpečná kvůli hrozícímu ileu,
- perianální fisury,
- perforace střeva a její komplikace: peritonitida,
- masivní krvácení,
- toxické megakolon,
- zvrat v karcinom.
Diagnostika[upravit | editovat zdroj]
Diagnostika onemocnění se klasicky opírá o anamnézu, fyzikální vyšetření, laboratorní a zobrazovací metody. V anamnéze pacientů jsou často bolesti břicha, chronický průjem, opoždění růstu (může předcházet GIT projevům) a recidivující horečky. Během fyzikálního vyšetření najdeme typické kožní změny, sliznic, oblasti konečníku a genitálu (píštěle, marisky) a můžeme nahmatat abdominální rezistenci.
Laboratorní diagnostika[upravit | editovat zdroj]
- Markery akutního a chronického zánětu: CRP, FW, hladina albuminu, krevního obrazu – anémie, leukocytóza, trombocytóza.
- Protilátky proti Saccharomyces cerevisiae (ASCA) pozitivní u více než 50 % pacientů.
- Parametry funkce jater, ledvin, pankreatu – riziko postižení těchto orgánů.
- Kalprotektin ve stolici – ukazatel zánětu sliznice (leukocytární cytosolový protein, který se uvolňuje z leukocytů po jejich aktivaci či lýze).
- Okultní krvácení ve stolici.
Zobrazovací metody[upravit | editovat zdroj]
- Ultrazvuk – ztluštění střevní stěny a břišní absces.
- Enterografie pomocí MR, MR vyšetření pánevního dna.
- Dříve enterografie (enteroklýza; pod RTG kontrolou do duodena sondou aplikována baryová suspenze a poté roztok methylcelulózy).
- Irigografie (RTG vyšetření tlustého střeva po nálevu kontrastní látky konečníkem) – když není možné endoskopické vyšetření.
- Fistulografie (nástřik píštěle kontrastní látkou pod RTG kontrolou).
- CT – dg. břišních abscesů.
Endoskopické vyšetření[upravit | editovat zdroj]
- Kolonoskopie – umožňuje makro- i mikroskopické vyšetření sliznice (aftoidní léze, ulcerace, dlaždicový reliéf, striktury); u dětí v celkové anestezii.
- Gastroskopie.
- Kapslová endoskopie (miniaturní digitální kamera v plastové kapsli 11 x 26 mm) – umožňuje vyšetřit tenké střevo (úsek mezi gastroskopem a kolonoskopem); lze použít od cca 6 let věku, u malých dětí se zavádí gastroskopem do duodena.[5]
Terapie[upravit | editovat zdroj]
- Mediakamentózní terapie
- kortikosteroidy – k zahájení terapie při akutním zánětu; navodí remisi asi u 85 % pacientů;
- systémově Prednison 1-2 mg/kg/den (maximálně 60 mg/den) po dobu 2-4 týdnů, poté postupné snižování;
- popř. lokálně účinný budesonid – méně účinný, méně nežádoucích účinků;
- imunomodulační léky – k udržení remise bez podávání kortikoidů
- thiopuriny – nutnost sledovat krevní obraz, jaterní testy a amylázu; riziko alergické reakce;
- metotrexát
- antibiotika (ciprofloxacin, metronidazol)
- 5-aminosalicyláty (sulfasalazin, mesalazin) – účinkují spíše při ulcerózní kolitidě.[5]
- Cílená terapie (biologické preparáty)
- infliximab (Remicade) – chimérická monoklonální protilátka (lidská+myší) proti TNF-α – při rezistenci na konvenční terapii;
- adalimumab (Humira) – lidská monoklonální protilátka.[5]
- Nutriční terapie
- úplnou enterální výživou lze navodit remisi – úplná enterální výživa (elementární strava na bázi aminokyselin) po dobu 4-6 týdnů utlumí zánět (zejm. u dětí), ale bývá často relaps po ukončení.[5]
- Chirurgická terapie
- riziko recidivy i po úspěšné operaci;
- indikována při komplikacích (perforace, krvácení, píštěle, abscesy, striktury, výrazná růstová retardace, tumory).[5]
- resekce s anastomózami nebo stomiemi,
- strikturoplastiky a balónkové dilatace stenóz,
- drainage abscesů,
- fistulotomie,
- resekce by měly být co nejmenšího rozsahu (možnost opakovaných resekcí při recidivách, nutnost zachovat alespoň 60 cm tenkého střeva, spíše než resekcím se dává přednost strikturoplastikám), anastomosy end–to–end, stomie u akutních stavů nebo nejde-li rekonstruovat oblast rekta, při rekonstrukci v oblasti rekta nevytvářet pouch, výkony:
- segmentární resekce tenkého a tlustého střeva,
- ileocekální resekce s ileo-acendentoanastomózou,
- pravostranná hemikolektomie s ileo-transversoanastomózou,
- subtotální kolektomie s ileo-rektoanastomózou,
- proktokolektomie s ileostomií,
- abdominoperineální amputace s kolostomií,
- není-li rektum postiženo, je výhodnější jej ponechat i při trvalé ileostomii (šetření nervových pánevních pletení – sexuální funkce, nevýhodou je nutnost opakovaných kontrol rekta, zda v něm nedochází ke vzniku zánětlivých lézí),
- apendektomie znamená riziko tvorby píštělí, spíše se ale provádí, protože při recidivě tak můžeme apendicitidu jako příčinu potíží vyloučit.
Prevence[upravit | editovat zdroj]
- Není známá, protože důvod autoagresivity imunitního systému není vysvětlen.
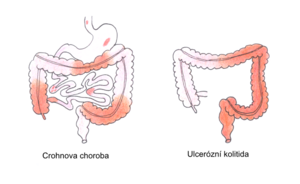
Crohnova choroba vs. ulcerózní kolitida[upravit | editovat zdroj]
| Crohnova choroba | Ulcerózní kolitida | |
|---|---|---|
| lokalizace | celý trávicí trakt, nejčastěji terminální ileum | rektum a kolon |
| RTG břicha | segmentární postižení (střídání zánětlivých a nepostižených úseků) | kontinuální postup orálním směrem |
| ztluštění střevní stěny, stenózy | vymizelá haustrace | |
| endoskopie | diskontinuální postižení, fokální afty, lineární vředy | hemoragická sliznice, difuzní zánět, pseudopolypy |
| histologie | zánět všech vrstev střevní stěny (transmurální) | zánět sliznice a submukózy |
| typické epiteloidní granulomy, lymfocytární infiltráty | kryptitida, kryptové abscesy | |
| klinický obraz | bolesti břicha, úbytek na váze, průjmy s krví a hlenem | krvavé průjmy s tenezmy |
| komplikace | tvorba píštělí, stenóz a abscesů | zvýšené riziko vzniku karcinomu/megakolon[6] |
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
Externí odkazy[upravit | editovat zdroj]
- ZÁDOROVÁ, Zdena. Česká gastroenterologická společnost : Nespecifické střevní záněty [online]. ©2007. Poslední revize 2009-01-23, [cit. 2010-05-02]. <https://www.cgs-cls.cz/informace-pro-pacienty/nespecificke-strevni-zanety/>.
Reference[upravit | editovat zdroj]
- ↑ BERNSTEIN, Charles N, Andre WAJDA a Lawrence W SVENSON. The Epidemiology of Inflammatory Bowel Disease in Canada: A Population-Based Study. The American Journal of Gastroenterology. 2006, roč. 7, vol. 101, s. 1559-1568, ISSN 0002-9270. DOI: 10.1111/j.1572-0241.2006.00603.x.
- ↑ GHIONE, Silvia, Hélène SARTER a Mathurin FUMERY. Dramatic Increase in Incidence of Ulcerative Colitis and Crohn's Disease (1988–2011): A Population-Based Study of French Adolescents. American Journal of Gastroenterology. 2018, roč. 2, vol. 113, s. 265-272, ISSN 0002-9270. DOI: 10.1038/ajg.2017.228.
- ↑ ROBERTS, S E, K THORNE a N THAPAR. A Systematic Review and Meta-analysis of Paediatric Inflammatory Bowel Disease Incidence and Prevalence Across Europe. Journal of Crohn's and Colitis. 2020, roč. 8, vol. 14, s. 1119-1148, ISSN 1873-9946. DOI: 10.1093/ecco-jcc/jjaa037. .
- ↑ SCHWARZ, Jan, Josef SÝKORA a Dominika CVALÍNOVÁ. Inflammatory bowel disease incidence in Czech children: A regional prospective study, 2000-2015. World Journal of Gastroenterology. 2017, roč. 22, vol. 23, s. 4090, ISSN 1007-9327. DOI: 10.3748/wjg.v23.i22.4090.
- ↑ a b c d e f g h i LEBL, J, J JANDA a P POHUNEK, et al. Klinická pediatrie. 1. vydání. Galén, 2012. 698 s. ISBN 978-80-7262-772-1.
- ↑ MUNTAU, Ania Carolina. Pediatrie. 4. vydání. Praha : Grada, 2009. s. 372-377. ISBN 978-80-247-2525-3.
Zdroje[upravit | editovat zdroj]
- PASTOR, Jan. Langenbeck's medical web page [online]. [cit. 2010]. <https://langenbeck.webs.com/>.
- BENEŠ, Jiří. Studijní materiály [online]. ©2007. [cit. 2010]. <http://www.jirben.wz.cz/>.
- ŠTEFÁNEK, Jiří. Medicína, nemoci, studium na 1. LF UK [online]. [cit. 2009]. <https://www.stefajir.cz/>.