Nemoci žlučníku a pankreatu u dětí
Z WikiSkript
Nemoci žlučníku a žlučových cest[upravit | editovat zdroj]
- anomálie žlučníku – provázejí atrézii žlučových cest nebo cystickou fibrózu
- akutní hydrops žlučníku – v průběhu systémových infekcí, sepsí nebo Kawasakiho choroby
- projevy – vysoké horečky, ikterus, více hmatný žlučník
- léčba – konzervativní, chirurgie je indikovaná jen při gangréně žlučníku
- cholecystitida – G+ (streptokoky) ale i G- bakterie (salmonely, shigely), paraziti (ascaris, giardia)
- někdy je jako komplikace periarteriitis nodosa a jiných vaskulitid nebo u Kawasakiho choroby
- příp. také při Wilsonově chorobě
- terapie – ATB, dobrá hydratace
- cholelitiáza – u dětí je poměrně vzácná
- hlavně u obézních děvčat v pubertě nebo při opakovaných hemolýzách (pigmentové kaménky) – u nás nejčastěji po sférocytóze, u černochů po srpkové anémii)
- může být i u CF, Wilsona, vrozených anomálií žluč. cest, při deficitu IgA
- klinický obraz – nauzea, zvracení, žloutenka, horečky, často kolikovité bolesti v břiše s vyzařováním dozadu a pod pravou lopatku nebo až pod pravé rameno
- terapie – chirurgická, při kolice – dobře hydratovat, zavést přísnou dietu a dát krátkodobě spazmolytika resp. analgetika (Algifen)
Extrahepatální atrézie žlučových cest[upravit | editovat zdroj]
- chybění extrahepatálních žlučovodů
- výskyt – 1:14 000 porodů
- předpokládá se, že jde o následek sklerotizujícího zánětlivého procesu, který začne fetálně, při porodu nebo bezprostředně po něm, etiologie neznámá
- novorozenci se obvykle narodí z normálního těhotenství a bezprostředně po porodu jsou v pořádku
- atrézie se projeví ve věku několika dní, max. týdnů – cholestatickým syndromem, tj. protrahovaná žloutenka se změnou barvy moči (tmavá) a stolice (světlá, acholická)
- důležitá je perkutánní jaterní biopsie, ale neexistují typické histologické nálezy, které by to odlišily od jiného jaterního onemocnění
- neprůchodnost cest můžeme ověřit izotopově nebo pomocí ERCP
- chirurgie – u všech kojenců, u kterých jsme vyloučili jiné jaterní choroby
- nejčastěji se používá hepatoportoenteroanastomóza (Kasaiova operace) – vytváří se komunikace mezi porta hepatis a střevem
Nemoci pankreatu[upravit | editovat zdroj]
- nejčastější chorobou pankreatu u dětí je cystická fibróza
- ostatní jsou vcelku vzácné
- diagnóza – vyšetření pankreatické sekrece – odběr duodenální šťávy po stimulaci sekrece (náročné a zatěžující)
- screeningový test na poruchu sekrece pankreatické lipázy – vyšetření tukových kapiček ve stolici
- PABA test – podáváme peptid, ze kterého chymotrypsin odštěpuje PABA (kys. paraaminobenzoová) – ta se vstřebá a vylučuje se močí
Vrozené anomálie pankreatu[upravit | editovat zdroj]
- pancreas anulare
- vzniká neúplnou rotací ventrální části, pankreas se točí kolem duodena a jejuna a dělá typický obraz vrozené obstrukce GIT
- častější u Downova syndromu
- příznaky – viz stenózy
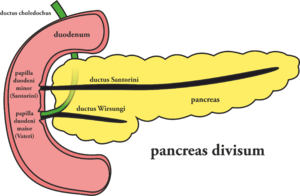
- pancreas divisum
- patří k nejčastějším anomálií GIT, u většiny ale dělá jen minimální problémy nebo se zjistí náhodně
- výskyt se odhaduje na 10 % populace
- výsledkem poruchy je to, že část pankreatu (kauda, korpus a část hlavy) nevylučuje sekret do ductus Wirsungi, ale vyprazdňuje se samostatně přes ductus Santorini
- přední část může být přitom stlačována a může vzniknout chronická pankreatitida
- ektopická tkáň pankreatu
- může být lokalizovaná v tenkém střevě nebo v žaludku, obvykle nečiní problémy
- občas může udělat krvácení, částečnou obstrukci nebo vedoucí bod intususcepce (tzn. zasunutí části střeva do sousední části střeva)
Vrozené poruchy exkreční funkce pankreatu[upravit | editovat zdroj]
- izolované deficity pankreatických enzymů – zřídkavé
- Johanson–Blizzadrův syndrom – vrozená insuficience pankreatu, hluchota, mikrocefalie, defekty kůže na lebce, hypotyreóza, nanizmus a aplázie nosních křídel
- Schwachmanův–Diamondův syndrom – z vrozených poruch sekrece je nejčastější
- AR, výskyt 1:20 000, tkáň pankreatu je infiltrovaná tukem
- klinický obraz – výrazný malabsorpční syndrom, retardace růstu a vývoje
- připomíná CF ale bez nálezu chloridů v potu, bývá více přidružených VVV
- neutropénie (neutrofily vykazují ztrátu chemotaxe), zřetelná metafyzální dysplázie → porucha růstu
- porucha růstu přetrvává i při substituci pankr. enzymů (na rozdíl od CF)
- neutrofilie je cyklická, vede k častým bakteriálním infekcím a nezřídka k sepsím s letálním průběhem
- diagnóza – z klinického obrazu malabsorpce, změn kostry, poruchy sekrece pankreatu, norm. koncentrace Cl v potu, ze zněm v KO
- na CT je hypodenzní pankreas
- terapie – substituce enzymů, důsledná a včasné léčba bakt. infekcí, na neutropénii – G-CSF
- prognóza – závažná
Akutní pankreatitida[upravit | editovat zdroj]
- může provázet nebo komplikovat mnoho celkových chorob dětského věku
- etiologie: z infekcí – virus parotitidy, VHA, coxsackie, pankreas je také citlivý vůči mnohým toxinům a lékům
- u adolescentů může nastat po alkoholu a drogách, u všech dětí po některých imunosupresivech či antimikrobiálních lécích (tetracykliny, sulfonamidy), diureticích, antiepileptikách, preparátech Au
- občas se objeví při vrozené chybě žlučových cest a pankreatu, při CF, Reyově syndromu a MODS
- ze systémových chorob – nejčastěji při – CF, DM, difúzní poruchy pojiva, HUS, Reyův sy, Kawasaki
- příčinou může být i trauma a obstrukce vývodu žlučových cest
- patogeneze: předpokládá se vliv ucpání vývodů zánětem, který vyvolá daný etiologický činitel, po ucpání následuje aktivace enzymů a únik do stromatu – nejdůležitější je aktivace trypsinu a chymotrypsinu
- autoaktivaci řídí enterokináza, regurgitace žluče, aktivace IC mechanismů při poškození bb.
- stáza destruuje inhibitory proteáz, které jinak brání aktivaci v pankreatu
- dochází ke tvorbě nekróz s kalcifikacemi a zmýdelněním, penetrace procesu do okolí
- při velmi těžkém průběhu hrozí cirkulační šok a ARDS
- klinický obraz: často probíhá hodně akutně, až pod obrazem NPB
- dítě vypadá těžce nemocné
- náhle vzniklá bolest v epigastriu, pacient ji lokalizuje v hloubce, jako vrtavou, prakticky trvalou bolest, vyzařuje do zad (při postižení kaudy může vyzařovat do levého ramene s drážděním bránice)
- zvracení, horečka, tachykardie, tachypnoe, potí se a má hypotenzi se sklonem ke kolapsu
- bolest je mimořádně intenzivní, dítě zaujme skrčenou polohu, končetiny přitahuje k břichu, leží obvykle na boku, brání se jakékoli změně polohy a jakémukoli vyšetřování
- břicho je na pohmat tvrdé, rozšířené, vyklenuté nad úroveň hrudníku, někdy se dá v hloubce levého epigastria vyhmatat rezistence
- bolest se zhoršuje, peristaltika je oslabená nebo chybí
- z ukládání solí může vzniknout hypokalcémie s následnou latentní či manifestní tetanií
- nejzávažnější forma – akutní hemoragická pankreatitida – v dětském věku je vzácná, může být u adolescentů po drogovém či alkoholickém excesu, vzniká ikterus, ascites, šok, akutní renální insuff., DIC, krvácení z GIT, respirační poruchy
- laboratoř: zvracení vede k dehydrataci, hyponatrémii, hypochlorémii a depleci kalia, charakterisktická je hypokalcémie
- diagnóza: opěrným bodem je hyperamylazémie
- zobrazovací metody – zvlášť cenné – nejvíc údajů poskytne sono břicha a CT – zvětšení slinivky, hypoechogenní edematózní pankreas, přítomnost pseudocyst vyplněných tekutinou či krví, často je dilatace duktu, někdy až hnisavé abscesy
- rtg – nespecifické nálezy – elevace levé brániční klenby, malý pleurální výpotek vlevo, menší infiltráty v bazi plic nebo plicní atelektázy
- rozšířené colon transverzum, kalcifikace ve slinivce
- ERCP při recidivujících pankreatitidách
- dif. dg: jiné příčiny bolestí – apendicitida, peptický vřed, střevní obstrukce, cholecystitida
- jiné příčiny zvýšených amyláz – choroby parotis (příušnice, EBV, CMV, HIV, sialoadenitida), poruchy příjmu potravy (anorexie, bulimie)
- i při jiných NPB, chorobách žlučových cest, některých systémových stavech (popáleniny, úrazy hlavy, renální insuficience, MAc, rejekce transplantátu)
- akutní pankreatitida si vyžaduje opakované chirurgické konzilium a úzkou spolupráci s dětským chirurgem
- jiné příčiny zvýšených amyláz – choroby parotis (příušnice, EBV, CMV, HIV, sialoadenitida), poruchy příjmu potravy (anorexie, bulimie)
- terapie: specifická terapie neexistuje
- symtomatická: rehydratace, tlumení bolesti, tlumení pankreatické sekrece a prevence a léčba komplikací
- hospitalizujeme na JIP a trvale monitorujeme vnitřní prostředí
- tlumení bolesti – jsou kontraindikovány opiáty, neboť zvyšují tonus Oddiho svěrače, nejvíc používáme tramadol
- dítěti přerušíme perorální přísun čehokoli (tím snížíme sekreci)
- dbáme na dostatečnou rehydrataci (monitorujeme CVP), dle akutních změn upravujeme vnitřní prostředí
- neustále odsáváme žaludeční a duodenální obsah sondou
- prognóza akutní hemoragická p. má stále až 50% mortalitu
- vážné prognostické ukazatele – vysoká leukocytóza (nad 16.109/l), neúměrná glykémie, vysoká hodnota LDH a aminotransferáz, hypoklacémie pod 2 mmol/l, hypoxie a resp. insuficience
- akutní bez hemoragie se obvykle upraví při konzervativní léčbě v průběhu 2–4 dnů, ale rekonvalescence je dlouhá (0,5–2 roky dodržovat přísnou dietu)
Chronická pankreatitida[upravit | editovat zdroj]
- vzniká nejčastěji na genetickém podkladě – jako familiární chronická pankreatitida
- etiologie: AD, penetrace je vysoká (postihne všechny potomky s defektním genem)
- ale expresivita (stupeň postižení) je velmi různorodá
- kromě toho se může chronická relapsující pankreatitida vyskytovat i u jiných chorob – u dědičné hyperlipidémie I., IV. a V., při CF, hyperparathyreóze nebo jako následek anomálií slinivky
- klinický obraz: na začátku jsou příznaky mírně, často jen dyspepsie
- často začínají na počátku školní docházky a dávají se do souvislosti se změnou stravování (školní jídelna)
- probíhá formou krátkodobých, několikahodinových záchvatů
- záchvaty se stávají těžšími
- postupně vznikne chronická insuficience pankreatu – trpí trávení tuků – první steatorea, pak obraz malabsorpčního sy
- diagnóza: pečlivá RA
- při záchvatu můžeme zjistit biochemické změny pankreatitidy
- mimo záchvaty můžeme zjistit kalcifikace pankreatu a vývoj pseudocyst
- dif. dg: musíme stanovit chloridy v potu, vyšetřit sérové lipoproteiny (vyloučit hyperlipoproteinémie), koncentrace Ca a P, příp. testy na hyperparathyreózu, vyšetříme stolici na vajíčka ascaris
- terapie: substituce enzymů, dietní opatření (zákaz alkoholu a toxinů, dostatečný přísun bílkovin, omezení tuků na 35 % E příjmu, omezení jednoduchých sachridů, preference vlákniny (pokud pankreas úplně neselhává), jíst častěji menší dávky
Odkazy[upravit | editovat zdroj]
Zdroj[upravit | editovat zdroj]
- BENEŠ, Jiří. Studijní materiály [online]. ©2007. [cit. 2009]. <http://www.jirben.wz.cz/>.
Použitá literatura[upravit | editovat zdroj]
- HRODEK, Otto a Jan VAVŘINEC, et al. Pediatrie. 1. vydání. Praha : Galén, 2002. ISBN 80-7262-178-5.
- ŠAŠINKA, Miroslav, Tibor ŠAGÁT a László KOVÁCS, et al. Pediatria. 2. vydání. Bratislava : Herba, 2007. ISBN 978-80-89171-49-1.