Popáleninový úraz
(přesměrováno z Popáleniny)
Popáleninový úraz je poškození kůže teplem (opařením, kontaktem se zdrojem tepla či ohněm), chemikáliemi, elektrickým proudem nebo zářením. U dětí se nejčastěji jedná o poškození kůže teplem. V závažnějších případech se rozvíjí nemoc z popálení, která ohrožuje nemocného na životě zpočátku popáleninovým šokem a později sepsí.
Závažnost závisí na rozsahu, lokalizaci, stupni poškození a příčině popáleninového úrazu. Dalšími důležitými faktory jsou věk a komorbidity postiženého. U dětí do 2 let je závažná plocha postihující > 5 % tělesného povrchu (TP), u dětí ve věku 2–10 let > 10 % TP a u dětí nad 10 let > 20 % TP. Závažné jsou popáleniny na obličeji, rukou, nohou, perineu, hýždích a genitálu. Úraz elektrickým proudem je závažný bez ohledu na rozsah popálené plochy a lokalizaci. Stupeň poškození kůže závisí na teplotě, které je vystavena, a na době expozice. Rozsah postiženého tělesného povrchu lze odhadnout podle tzv. pravidla devíti.[1]
Stupně popálenin[upravit | editovat zdroj]
Popáleniny prvního stupně (zarudnutí – erytém)[upravit | editovat zdroj]
Postižena je pouze epidermis. Projevuje se zarudnutím a otokem, netvoří se puchýře. Dále je zvýšená citlivost kůže a bolest, jelikož v místě popálení dochází k reakci makrofágů, kteří produkují cytokiny, kterými po prostupu v rámci dermis stimulují nociceptory. Změny jsou reverzibilní, ke zhojení dochází spontánně po několika dnech. Mechanismus spontánní léčby představují kmenové buňky bazální vrstvy epidermis, které se mnohonásobně mitoticky dělí. Netvoří se jizva. Epidermální bariéra zůstává intaktní, proto i metabolická odpověď a riziko infekce jsou minimální.
Popáleniny druhého stupně – povrchové (IIa; puchýř – bula)[upravit | editovat zdroj]
Poškození zahrnuje epidermis a povrchovou část dermis (papilární vrstvu). Hluboká část dermis zůstává vitální a umožňuje obnovu epitelu v oblasti rány. Vytváří se tenkostěnné puchýře vyplněné tekutinou (únikem plazmy z kapilár na rozhraní dermis a epidermis), které jsou velmi citlivé na dotek. Rána se spontánně zhojí během 2–3 týdnů. K reepitelizaci dochází obvykle během 7–10 dnů po úraze, a to vyrůstáním "pupenů" epitelu z vitálních pilosebaceózních jednotek a potních žláz z papilární a retikulární části dermis. Obvykle se zhojí bez jizvení.
Popáleniny druhého stupně – hluboké (IIb)[upravit | editovat zdroj]
Poškození zasahuje až do hluboké (retikulární) vrstvy dermis. Kůže je červená a bělavá, kapilární plnění je zpomalené. Puchýře jsou tlustostěnné. Může být zhoršené rozlišování 2 bodů, ale je zachována citlivost na tlak a bolest. Může dojít ke spontánní epitelizaci z vitálních částí v nejhlubších vrstvách kůže. Ke zhojení dochází obvykle během 3–6 týdnů. U těchto ran je vyšší riziko hypertrofického jizvení. K léčbě jsou vhodné antimikrobiální obklady k prevenci infekce. V oblasti kloubů mohou vznikat kontraktury způsobující omezenou hybnost.
Popáleniny třetího stupně (nekróza)[upravit | editovat zdroj]
Jedná se o ireverzibilní poškození epidermis i dermis v celé šíři, zničení kapilární sítě dermis. Rána má bílé či šedobílé zbarvení. Rány jsou bezbolestné. Velmi malé plochy se mohou zhojit kontrakcí okolní tkáně, malé a větší plochy vyžadují kožní štěp.
Popáleniny čtvrtého stupně (zuhelnatění)[upravit | editovat zdroj]
Zuhelnatění je poškození kůže a podkožní tkáně včetně poškození svalových fascií, svalů, kostí a dalších struktur. Rány vyžadují rozsáhlý debridement a kompletní rekonstrukci poškozených struktur.[2][3][4]
Odhad rozsahu postižení[upravit | editovat zdroj]
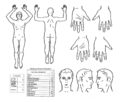
Pro odhad procentuálního postižení tělesného povrchu se používá tzv. pravidlo devíti nebo tabulky podle Lunda-Browdera.
Pravidlo devíti[upravit | editovat zdroj]
- Hlava: 9 %;
- trup (zepředu + zezadu): 18 + 18 %;
- horní končetiny: 2 × 9 %;
- dolní končetiny: 2 × 18 %;
- genitál: 1 %.
Čím je dítě mladší, tím větší podíl tělesného povrchu tvoří hlava a menší podíl dolní končetiny. Odhad procentuálního postižení tělesného povrchu u dětí od 1 do 4 let:
- hlava: 19 %;
- trup (zepředu + zezadu): 18 + 18 %;
- horní končetiny: 2 × 9,5 %;
- dolní končetiny: 2 × 15 %;
- genitál: 1 %[4].
Tabulky podle Lunda-Browdera[upravit | editovat zdroj]
Definice závažného popálení u dětí[upravit | editovat zdroj]
Míru závažnosti stanovujeme podle rozsahu popálené plochy, místa, charakteru popálení a věku dítěte (čím mladší věk, tím závažnější stav). Všechny níže uvedené skupiny patří do péče popáleninového centra:
| Kritéria pro popáleninové centrum | ||||
|---|---|---|---|---|
| SKUPINA | 1. | 2. | 3. | 4. |
| VĚK (roky) | 0–3 | 3–10 | 10–15 | >15 |
| STUPEŇ (max.) | IIa | IIa | IIa | IIa |
| ROZSAH (%) | >5 | >10 | >15 | >20 |
Dále se jedná o popáleniny IIb a III v jakémkoli věku a rozsahu a popáleniny chemikáliemi. Stejně tak je indikován převoz do popáleninového centra v případě zasažení obličeje, krku (riziko obturace dýchacích cest při kolaterálním otoku), dýchacích cest, genitálu a hýždí (riziko infekce), rukou a nohou (riziko trvalých deformit) nebo u stavů s podezřením či potvzením inhalace CO.
Popáleninová nemoc a popáleninový šok[upravit | editovat zdroj]
Popáleninová nemoc je generalizovaná reakce na popáleninový úraz, která se rozvíjí obvykle při postižení více než 10–15 % TP (u kojenců 5–8 %). Dochází ke zvýšené kapilární permeabilitě, ztrátám tekutin, solí a bílkovin do intersticia a následně k hypovolemickému šoku. Je provázená vysokým rizikem infekčních komplikací.[4]
Patofyziologie[upravit | editovat zdroj]
Z popálené kůže a podkoží postiženého poruchou oběhu se masivně uvolňují mediátory – leukotrieny, prostaglandiny, kyslíkové radikály, kalikrein, bradykinin, histamin atd. Zvyšuje se permeabilita cév nejprve v místě úrazu a jeho okolí, následně v celém organismu v důsledku systémové zánětlivé odpovědi (SIRS). Z cév unikají plazmatické bílkoviny, čímž se snižuje intravaskulární onkotický tlak. Tekutiny unikají poškozenou kůží na povrch a současně se hromadí v popáleninovém otoku. Rychle klesá efektivní cirkulující krevní objem a rozvíjí se popáleninový šok.[5]
Během prvního dne po závažnějším popáleninovém úrazu lze rozlišit tři koncentrické zóny tkáňového poškození[6]:
- centrální zóna koagulace
- Vzniká v místě nejintenzivnějšího kontaktu se zdrojem tepla. Je tvořena mrtvými a odumírajícími buňkami v důsledku koagulační nekrózy a chybějící krevní cirkulace. Obvykle bývá bílá či spálená;
- prostřední zóna stázy
- Zóna bývá červená a může bělat při stlačení, čímž se její cirkulace jeví jako nepoškozená, nicméně během 24 hodin obvykle dochází k zástavě cirkulace povrchovými cévami. Běžné je i petechiální krvácení. Do třetího dne od úrazu dochází ke zbělání v důsledku odumření avaskulární povrchové vrstvy dermis. Z experimentálních studií vyplývá, že postupná cévní okluze je způsobená vyplavenými prostaglandiny, histaminem a bradykininem, které zvyšují propustnost endoteliálních buněk a bazální membrány a tím způsobují edém. Na rozvoji edému se pravděpodobně podílí i přítomnost volných kyslíkových radikálů (jako je xantin-oxidáza).
- zevní zóna hyperémie
- Je červená a zbělá při stlačení a má nepoškozené prokrvení.[7]
Při popálení dýchacích cest dochází k otoku dýchacích cest a rozvoji ARDS. Dýchání je postiženo i při popálenině postihující jako korzet v celé tloušťce kůže hrudní stěnu.[1]
Systémová zánětlivá odpověď[upravit | editovat zdroj]
Při rozsáhlých popáleninových úrazech (obvykle postihujících více než 30 % TP) se rozvíjí systémová zánětlivá odpověď (SIRS) v důsledku vyplavení cytokinů a dalších mediátorů do systémového krevního oběhu. Následkem zvýšené cévní propustnosti v popálené tkáni dochází k extravazaci tekutin. Ztráty tekutin vedou k hypovolémii, která dále zhoršuje prokrvení a okysličení tkání. V popálené kůži dochází ke ztrátám tekutin odpařováním, čímž dochází i ke ztrátám tepla. Při popáleninách třetího stupně může docházet k hemolýze (přímým poškozením teplem a sníženým poločasem erytrocytů v důsledku mikroangiopatické hemolytické anémie) vyžadující náhrady krevních ztrát transfuzemi.
Důsledky SIRS:
- vazokonstrikce splanchniku a zhoršené prokrvení v vnitřních orgánů v důsledku uvolněných katecholaminů, vazopresinu a angiotenzinu;
- zhoršení kontraktility myokardu působením zánětlivých cytokinů a tumor necrosis faktoru alfa;
- zhoršená plicní funkce v důsledku bronchokonstrikce způsobené humorálními faktory jako je histamin, serotonin a tromboxan A2.
V důsledku sníženého cirkulujícího objemu dochází ke snížení srdečního výdeje a ke zvýšení periferní cévní resistence. Po nahrazení ztracených tekutin dochází ke zvýšení srdečního výdeje nad normu. Tento hyperdynamický stav je odrazem hypermetabolické fáze.
V reakci na zhoršenou plicní funkci dochází k okamžitému zvýšené minutového objemu (zvýšení dechové frekvence a dechového objemu). Stoupá plicní cévní rezistence, a to pravděpodobně v důsledku uvolnění vazoaktivních aminů a dalších mediátorů. Zvýšená plicní cévní rezistence částečně brání rozvoji plicního edému při volumoterapii (při uhrazování ztracených tekutin). Při absenci inhalačního úrazu nedochází ke změnám propustnosti plicních kapilár.
Po popáleninovém úrazu dochází ke snížení glomerulární filtrace a sníženému průtoku ledvinami v důsledku hypovolémie.
Po závažných popáleninách dochází k hypermetabolické odpovědi, která může trvat dokonce rok po úraze a je spojená se zhoršeným hojením rány, zvýšeným rizikem infekce, ztrátám tělesné hmoty, zhoršenou rehabilitací a zpožděnou integrací postiženého do společnosti.[7]
Popáleninový šok[upravit | editovat zdroj]
Popáleninový šok provází závažné popáleninové úrazy a je kombinací distribučního a hypovolemického šoku.[8][9][10] Dochází ke ztrátám cirkulujícího objemu plazmy, k hemokoncentraci, rozvoji edémů, ke snížené tvorbě moči a ke zhoršení srdeční funkce.[8][11] Na sníženém srdečním výdeji se podílí snížený objem plazmy, zvýšený afterload a snížená kontraktilita myokardu.[8] Na rozvoji hypovolémie se podílí extravazace a ztráty elektrolytů a bílkovin do intersticia v důsledku zvýšené cévní propustnosti v místě popáleniny s následným snížením onkotického tlaku a odpařování tekutin v místě poškozené kůže.[7]
Rozsah edému v oblasti popáleniny vrcholí 24 hodin po úrazu. Edém vede ke zhoršení tkáňové hypoxie a zvýšenému tkáňovému tlaku. Agresivní volumoterapie zkoriguje hypovolemii ale zhoršuje rozvoj edémů.[8]
Klinické projevy popáleninového šoku: tachykardie, hypotenze, oligurie.[12] Na počátku rozvoje popáleninového šoku může být přechodně zvýšený krevní tlak díky hypodynamickému šoku s vysokou cévní rezistencí.[5]
Terapie[upravit | editovat zdroj]
Přednemocniční péče[upravit | editovat zdroj]
Důležité je zamezení dalšího působení tepla. Voláme rychlou lékařskou pomoc. Dále přikládáme sterilní krytí na popálené plochy. Chladíme rány, ovšem celková chlazená plocha nemá přesahovat 10 % TP. Zajistíme vstup do žíly (nebo kostní dřeně) a podáváme tekutiny 1/1 Hartmannův roztok (nebo jiný balancovaný krystaloid) rychlostí 20–40 ml/kg/h. Sledujeme krevní tlak a diurézu.[1][5] Zajišťujeme analgosedaci – u dětí např.:
- u dětí > 1 rok: tramadol 1–2 mg/kg i. m. (max. 8 mg/kg/24 hod.),
- petidin 0,5–1 mg/kg pro dosi i. v. (max. 25 mg pro dosi),
- ketamin 1 mg/kg i.v./p.r. (max. 50 mg pro dosi) a midazolam 0,1–0,2 mg/kg i.v./p.r. (max. 5 mg pro dosi),
Terapie na JIP[upravit | editovat zdroj]
V celkové anestezii ošetrujeme popáleniny, přikládáme sterilní krytí a chladíme. Zavádíme centrální žilní katétr a pokračujeme v infuzní léčbě a analgosedaci. Důležité je uvážit podání kortikosteroidů v prvních desítkách minut po úraze, než je plně rozvinut SIRS. Při postižení dýchacích cest zvažujeme tracheální intubaci a UPV. Sledujeme rozvoj popáleninového otoku na končetinách a na krku – již 8 h po úrazu hrozí, že popáleninový otok poškodí oběh na končetinách a kompresí tepen začne dusit nemocného. Konzultujeme s chirurgem nutnost uvolňujících nářezů. ATB podáváme profylakticky nebo terapeuticky [13]. Monitorovat krevní tlak, tep, tělesnou teplotu a diurézu (ukazatel ECKO – ukazatel správné léčby popáleninového šoku). Dle situace zvažujeme převoz pacienta na specializované pracoviště. Sledujeme natremii, natriurii a osmolaritu séra a moči (při dobré odpovědi na léčbu dochází během 18–36 hodin mohutný návrat natria z buněk a z tekutiny sekvestrované zpět do oběhu). Po skončení popáleninového šoku zahajujeme přívod energie – přednostně enterálně. Chirurgická léčba – časná nekrektomie a hetero-, resp. autotransplantace kožních krytů.[1]
Volumoterapie[upravit | editovat zdroj]
Cílem nitrožilní náhrady tekutin je obnovit a udržet perfuzi tkání, a tím předejít orgánové ischemii, a naopak minimalizovat rozvoj generalizovaného edému provázeného plicním edémem a ještě více zhoršeným prokrvením postižených ploch. Cílová diuréza je 1 ml/kg tělesné hmotnosti/1 hod.
Absolutní indikací pro nitrožilní náhradu tekutin jsou:
- u dospělých celkové postižení 15 % tělesného povrchu,
- u dětí do 2 let postižení 5 % tělesného povrchu,
- u starších dětí postižení 10 % tělesného povrchu.
Ztráty tekutin jsou nejrychlejší v prvních hodinách, proto se v prvních osmi hodinách podává asi 1/2 z celkového množství tekutin vypočteného na 24 hodin.
- U dospělých se k výpočtu používá Brookův vzorec: 3 ml × kg tělesné hmotnosti × % postižení.
- U dětí je nutné zohlednit věkově odlišnou fyziologickou potřebu tekutin: 2 ml × kg tělesné hmotnosti × % postižení + (140 − 10×n) × kg tělesné hmotnosti; (n = roky věku).
Názory na nejvhodnější složení náhradních roztoků se liší. Nejčastěji se užívá Hartmannův roztok, z koloidních roztoků pak mražená plazma, jejíž množství se koriguje podle hodnot hypoproteinemie.
Při posuzování adekvátnosti infuzní léčby se hodnotí:
- celková cirkulace (krevní tlak a puls, barva kůže, tělesná teplota),
- viscerální cirkulace (diuréza, absorpce tekutiny ze střeva),
- plazmatický objem (hematokrit a hemoglobin v periferní krvi).
K prevenci stresových gastrointestinálních komplikací se podávají blokátory H2 receptorů. Kontinuální heparin. Při inhalačním postižení preventivní antibiotika; stačí nižší diuréza pro riziko plicních komplikací.[12]
Hartmannův roztok – izotonický roztok elektrolytů, složení: Na 131, K 5, Ca 2, Cl 111, laktát 26 mmol/l; osmolarita 278 mOsm/l; pH 5,0 – 7,0.
Následná péče a rehabilitace[upravit | editovat zdroj]
Pacientům doporučujeme každodenní promazávání postižené kůže – 3× denně promazávání a tlakové masáže (stlačení plochy po dobu 10 sekund a to tak silně, že dojde ke zbělení plochy pod tlačícím prstem). Používají se na míru šité elastické oblečky – tlak na jizvu pomáhá vyrovnávat jizevnatou plochu. V případě postižení míst, kde je třeba zachovat hybnost (klouby, krk), doporučujeme dlahování k prevenci omezení pohybu, dlahy se většinou nosí přes noc. Na noc se vkládají pod kompresivní návleky silikonové pláty ke zvláčnění a vyhlazení jizevnatých ploch. Možná je léčba pomocí biostimulačního laseru[3].
Komplikace[upravit | editovat zdroj]
- Infekce, sepse;
- srdeční insuficience s edémem plic;
- respirační insuficience (šoková plíce, sepse);
- edém mozku (při hypoosmolaritě vnitřního prostředí);
- gastrointestinální krvácení (stres), paralytický ileus;
- renální insuficience (šoková ledviny při hypovolemii);
- tvorba keloidních jizev, vznik kontraktur[4].
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
- Chirurgická léčba popálenin
- Tangenciální excize popáleniny
- Popáleninová nekróza
- Popáleniny - Soudní lékařství
Externí odkazy[upravit | editovat zdroj]
- Prvotní odborné ošetření popáleninového traumatu Doporučený postup - přednemocniční péče o termický úraz
Aktualizace: 2017 (redakční úprava 2019)
 Popálenina — interaktivní algoritmus + test
Popálenina — interaktivní algoritmus + test- Poškození teplem, chladem a elektrickým proudem -ozvučené přednášky 1.LF
- Řešení mimořádné události s velkým počtem pacientů s termickým úrazem Mezioborový doporučené postup 2020
- Prezentace B.Bakaláře Ostrava -Popáleninové trauma IPVZ
- Faktory závažnosti popáleninového úrazu v dětském věku, R.Zajíček, I.Grosová, H.Šuca Klinika popáleninové medicíny FNKV a 3. LF UK, Praha
Reference[upravit | editovat zdroj]
- ↑ a b c d NOVÁK, Ivan, et al. Intenzivní péče v pediatrii. 1. vydání. Praha : Galén, 2008. s. 537-543. ISBN 978-80-7262-512-3.
- ↑ EDLICH, RF. Thermal Burns : Quantifying Burn Severity [online]. Medscape, ©2013. [cit. 2014-02-09]. <https://emedicine.medscape.com/article/1278244-overview>.
- ↑ a b Sdružení na pomoc popáleným dětem. Popáleniny a hlavní zásady jejich léčby [online]. Sdružení na pomoc popáleným dětem, ©2008. Poslední revize 2008-01-08, [cit. 2011-01-29]. <http://popaleniny.cz/>.
- ↑ a b c d MUNTAU, Ania Carolina. Pediatrie. 4. vydání. Praha : Grada, 2009. s. 540. ISBN 978-80-247-2525-3.
- ↑ a b c NOVÁK, J. Popáleninové úrazy u dětí. Pediatria pre prax [online]. 2006, roč. -, vol. 2, s. 89-91, dostupné také z <http://www.solen.sk/index.php?page=pdf_view&pdf_id=1492>.
- ↑ Jackson DM. The diagnosis of the depth of burning. Br J Surg. 1953;40:588.
- ↑ a b c EDLICH, RF. Thermal Burns : Pathophysiology [online]. Medscape, ©2013. [cit. 2014-02-09]. <https://emedicine.medscape.com/article/1278244-overview>.
- ↑ a b c d LATENSER, BA. Critical Care of the Burn Patient: The First 48 Hours. Crit Care Med [online]. 2009, roč. 37, vol. 10, s. 2819-2826, dostupné také z <https://login.medscape.com/login/sso/getlogin?urlCache=aHR0cHM6Ly93d3cubWVkc2NhcGUuY29tL3ZpZXdhcnRpY2xlLzcxMTQzOA==&ac=401>.
- ↑ Ahrns KS: Trends in burn resuscitation: Shifting the focus from fluids to adequate endpoint monitoring, edema control, and adjuvant therapies. Crit Care Nurs Clin N Am 2004; 16:75–98
- ↑ Ipaktchi K, Arbabi S: Advances in burn critical care. Crit Care Med 2006; 34:S239–S244
- ↑ Barton RG, Saffle JR, Morris SE, et al: Resuscitation of thermally injured patients with oxygen transport criteria as goals of therapy. J Burn Care Rehabil 1997; 18:1–9
- ↑ a b KAPOUNKOVÁ, Z. Popáleninový šok. ZDN [online]. 2001, roč. -, vol. 24, s. -, dostupné také z <https://web.archive.org/web/20160331222721/http://zdravi.e15.cz/clanek/priloha-lekarske-listy/popaleninovy-sok-136676>.
- ↑ HANUŠ, Rozsypal,. Infekční nemoci ve standardní a intenzivní péči. - vydání. Charles University in Prague, Karolinum Press, 2013. 396 s. ISBN 9788024621975.