Tuberkulóza (patologie)
(přesměrováno z Tbc)
Tuberkulóza je specifický (granulomatózní) zánět, jehož původcem je Mycobacterium tuberculosis (Kochův bacil – acidoresistentní tyčinka, průkaz barvením dle Ziehl-Neelsena) – typ humanus nebo bovinus.
Vstupní brány infekce[upravit | editovat zdroj]
Vstupní branou infekce do organismu mohou být dýchací cesty, kterými dochází k vdechnutí kapének obsahujících bakterie nemocného člověka nebo zvířete s otevřenou tuberkulózou. Dále GIT, kterým se infekce přenáší požitím kontaminované potravy nebo např. mléka infikovaných krav. Přímým kontaktem, kdy jde především o profesionální nákazy, např. u patologů nebo veterinářů. A také transplacentárně.
Morfologické projevy[upravit | editovat zdroj]
Tuberkulóza se vyznačuje tendencí k zesýrovatění (kaseifikace, kaseózní nekróza) a následné kolikvaci (po průniku polynukleárů, které uvolňují své proteolytické enzymy) nebo kalcifikaci.
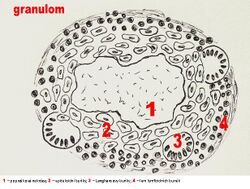
Tuberkulózní uzlík (tuberkul)[upravit | editovat zdroj]
Kulovité ložisko o průměru 1–2 mm (připomíná jáhel (lat. milium – miliární uzlík), může být šedé a tvrdé (tvrdý tuberkul) nebo žluté a měkké (s centrální kaseifikací – měkký tuberkul).
Mikroskopicky jej tvoří:
- Epiteloidní buňky – větší elementy s bohatou, bledou cytoplazmou a nepravidelnými, často protaženými jádry s malým množstvím chromatinu. Jsou uspořádány v nepravidelnou mozaiku (jejich hranice jsou špatně znatelné), na okrajích centrální kaseifikace se řadí radiálně.
- Langhansovy buňky – velké, kulaté a vícejaderné elementy. Vznikají splynutím více histiocytů. Jejich jádra jsou menší a tmavší než jádra epiteloidních buněk a jsou uspořádána na periferii buňky do tvaru kruhu nebo podkovy (většinou otevřené směrem do centra nekrózy).
- Retikulinová vlákna – množství vláken prostupujících uzlíkem mezi epiteloidními buňkami.
- Centrální kaseifikace – kaseózní nekróza. Typ koagulační nekrózy. Charakteristická pomalejším průběhem díky inhibici proteáz mykobakteriemi. Jádra zůstávají déle zachována, což se projeví bazofilním popraškem jejich fragmentů v jinak eozinofilní hmotě.
- Lem lymfoidních buněk – především lymfocytů a plazmocytů (většinou s hojnými Russelovými tělísky). Ohraničení je neostré a lymfocyty se tak mohou nacházet i v uzlíku mezi epiteloidními buňkami.
Po účinné léčbě zcela vymizí. Vyhojí se jizvičkou (ztlušťují retikulinová vlákna, nabývají charakteru trámců hyalinu, epiteloidní buňky se zmenšují a blíží se fibrocytům). Propadne kaseifikaci s následnou kolikvací a vyprázdněním – vznik akutní kaverny. Kaseifikace následně kalcifikuje
Tuberkulózní exsudát[upravit | editovat zdroj]
Podobný serofibrinóznímu exsudátu nespecifických zánětů. Obsahuje malý počet buněk, především makrofágy (obsahují fagocytované bakterie, mají kruhovitou vakuolizovanou cytoplazmu chovající lipidy – označují se též jako Orthovy buňky), lymfocyty a malé množství polynukleárů.
Exsudát místy nebo v celém rozsahu propadá kaseifikaci, která přechází i na okolní tkáňové struktury. Na obvodu kaseózních hmot se často vyvíjí specifická granulační tkáň (podoby typických uzlíků nebo souvislého lemu epiteloidních buněk). Ta se může organizovat a opouzdřit tak kaseifikované ložisko. Bakterie a zejména jejich produkty mohou pronikat přes pouzdro do jeho okolí, kde dochází ke kaseifikaci. Vytváří se další lem specifické granulační tkáně. Později dochází k opouzdření a celý proces se opakuje. Takto vzniklá ložiska (tuberkulomy) připomínají na řezu letokruhy stromů. V příznivém případě se obsah ložiska zahušťuje a dochází ke kalcifikaci.
Při kolikvaci se zkapalněné hmoty (tzv. tuberkulózní hnis) mohou provalit do sousední dutiny (bronchus, pleurální dutina apod.), čímž vzniká akutní kaverna (zkapalnění se netýká celé nekrózy, na stěnách kaverny jsou zbytky sýrovitých hmot). Akutní kaverna se může opouzdřit organizačním procesem, který přejde ve vazivo – vnitřní stěna se vyhladí a vznikne chronická kaverna. Na jejím povrchu se však udržují mykobakterie, často v podobě makroskopicky patrných kolonií tzv. Kochovy čočky. Pokud zůstává zachováno spojení chronické kaverny s bronchem, dostávají se bakterie do sputa a jsou vykašlávány (tzv. otevřená tuberkulóza).
Rozdělení tuberkulózy[upravit | editovat zdroj]
Primární tuberkulóza (dětský typ)[upravit | editovat zdroj]
Charakteristická pro první setkání organizmu s infekcí (nejčastěji v dětství, vzácně i u dospělých). Spočívá ve vzniku a rozvoji primárního komplexu (tj. ložisko v místě vniknutí bakterií – primární infekt + ložisko v regionální lymfatické uzlině – lymphadenitis + lymphangiitis).
Při inhalačním vstupu infekce se mykobakterie do rozvoje buněčné imunity množí v plicích za nespecifické alveolitidy (serofibrinosní zánět). Pak vzniká primární infekt (Ghonův infekt) – bývá nejčastěji v dolních lalocích plic. Alveolární makrofágy, které pohltily mykobakterie se vracejí do alveolárních sept a lymfatiky se dostávají do hilových uzlin, v nichž vzniká lymfadenitida.
Při perorálním vstupu infekce může být primární infekt v lymfadenoidní tkáni konečné části ilea, céka nebo appendixu (příslušné uzliny – mesenteriální) nebo v tonsilla pharyngea (příslušné uzliny – submandibulární, hluboké krční). V DÚ se primární komplex nazývá Bruusgaardův.
Další osud primárního infektu:
Vyhojení (v 90 %) – opouzdření vazivem, hyalinizace, ukládání antrakotického pigmentu, zahuštění a dystrofická kalcifikace (infekce však může přesto přetrvávat a být v dospělosti zdrojem reinfekce). Progrese – další rozvoj (především u osob se sníženou resistencí).
Šíření přímo z primárního komplexu – per continuitatem nebo provalení sýrovitých hmot z primárního infektu či uzliny do bronchů a dále šíření porogenní.
- Lymfogenní propagace – šíří se do dalších uzlin, které se zvětšují a tvoří pakety (na krku tvz. skrofulóza, česky krtice) a nejednou se jejich zkapalněný obsah provalí zevně píštělemi.
- Hematogenní propagace – buď navazuje na lymfogenní šíření (via ductus thoracicus), nebo provalením do žíly – dochází tak buď ke generalizaci (miliární nebo velkouzlové), nebo ke vzniku izolovaných metastáz.
Miliární generalizace: plíce, játra, slezina.
Velkouzlová forma: slezina.
Izolované metastázy: leptomeningy (bazilární meningitis), apex plíce (Simonovo ložisko), nadledviny, kosti, ledviny, genitál.
Sekundární tuberkulóza (dospělý typ)[upravit | editovat zdroj]
Vzniká u osob (zpravidla dospělých), které již prodělaly primární infekci. Charakterizuje ji již vytvořený (a zhojený – zjizvený, kalcifikovaný) primární komplex a orgánová tuberkulóza (tj. postižení jednotlivých orgánů – plic, ledvin, kostí a kloubů, mozkových obalů – nejčastěji bývá postižen pouze jediný orgán).
Šíří se především porogenně. Nedochází tedy k hematogennímu rozsevu a generalizaci, přesto však může vést k velmi závažným až smrtelným poškozením orgánů (poruchy dýchání, vylučování moče, krvácení s porušením velkých cév – např. tzv. Rassmussenovo aneurysma). Při zasažení větví plicnice tuberkulózním procesem, stlačení obratlů s deformaceni páteře a hrudníku a s následky pro dýchací systém a srdce může dojít ke vzniku sekundární (AA) amyloidózy, neplodnosti, bazilární meningitidy.
Příčinou je buď opakovaná exogenní infekce, nebo reaktivace infekce z primárního komplexu nebo jiných ložisek z něj vzniklých. Její průběh se liší od průběhu dětské tuberkulózy tím, že zhojený primární komplex zanechal určitou odolnost (rezistenci, ale ne imunitu), která však může být snížena ve stáří (vznik senilní tuberkulózy), tělesnými i duševními útrapami, podvýživou, špatnou hygienou, infekčními a metabolickými (diabetes mellitus) onemocněními. Snadno postihuje asteniky.
V postiženém orgánu vznikají tuberkulózní ložiska (např. v plíci typicky apikálně, na rozdíl od primárního infektu, který postihuje dolní plicní laloky), kaseózní (může se opouzdřit a zvápenatět) nebo po kolikvaci a sekvestraci kavernózní – zkapalněné hmoty se mohou provalit a porogenně se šířit (v případě plic do bronchů, horních cest dýchacích nebo do střeva).
Přehled mimoplicního šíření tuberkulózy[upravit | editovat zdroj]
- Per continuitatem – z plic do perikardové a pleurální dutiny.
- Porogenně – z plíce do laryngu (zachycení na hlasivkách), do tenkého střeva (polykání sputa), z ledviny do močových cest, ascendentně do druhé ledviny, prostaty, nadvarlete.
- Lymfogenně – do ostatních uzlin (např. krčních).
- Hematogenně – do ledvin, sleziny, jater, meningů, kůže, kostí a kloubů, genitálu aj.
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
Externí odkazy[upravit | editovat zdroj]
- Tuberkulóza (youtube.com video)
Zdroj[upravit | editovat zdroj]
- PASTOR, Jan. Langenbeck's medical web page [online]. [cit. 17. 8. 2009]. <https://langenbeck.webs.com/>.