Hypoglykemie
Hypoglykemie je hladina glukózy v krvi nižší než normální, zásadní jsou klinické příznaky. Tolerance hypoglykémie je různá, závisí na stavu jater a mozku.
Mezi klinické projevy hypoglykemie patří:
- známky vyplavení katecholaminů: pocení, palpitace (tachykardie), bledost, parestézie, chvění, úzkost, slabost, nauzea a zvracení;
- známky glykopenie mozku: bolesti hlavy, zmatenost, somnolence, porucha řeči, diplopie, změny osobnosti, neschopnost soustředit se, upřený pohled, hlad, křeče, ataxie, mozková mrtvice, koma.[1] Hlad nemusí být u diabetiků přítomen kvůli léčbě inzulínem.
Kritická je hodnota u dospělých je kolem 2 mmol/l - hrozí poškození mozku. Klinické příznaky se mohou objevit i při dolní hranici normy, pokud je diabetik s poruchou vědomí s hodnotou glykemie kolem 4 mmol/l, vždy podejte glukózu.
Přesná číselná hodnota se liší v závislosti na věku a na literárním zdroji:
- 3,3 mmol/l[2], u kojenců a starších dětí pod 2,2 mmol/l (plné krve, při stanovení ze séra či plazmy o 10-15 % vyšší);[2]
- 2,2−2,6 mmol/l u dospělých i dětí;[3]
- u novorozenců 1,7 mmol/l a u nedonošených 1,1 mmol/l.[4]
Při hrozící hypoglykemii klesá sekrece inzulinu a stoupá sekrece kortizolu, růstového hormonu, katecholaminů a glukagonu. Dochází ke zvýšené produkci glukózy glykogenolýzou, glukoneogenezí a současně klesá periferní utilizace glukózy. Těžká hypoglykemie je akutní, život ohrožující stav.[2]
Význam glukózy[upravit | editovat zdroj]
Význam glukózy:
- základní substrát energetického metabolismu,
- okamžitý zdroj energie — oxidací 1 mol glukózy vzniká 38 mol ATP,
- zdroj pro ukládání energie ve formě glykogenu, tuků a bílkovin,
- klíčový substrát energetického metabolismu mozku — pokles difuze glukózy do mozku vede k hypoglykorachii a energetickému deficitu neuronů, důsledkem je edém mozku, bezvědomí, křeče a rychlé fatální následky,
- u kojenců navíc substrát pro syntézu membránových lipidů a proteinů, potřebných pro zrání mozku a myelinizaci.[2]
Regulace glykemie[upravit | editovat zdroj]
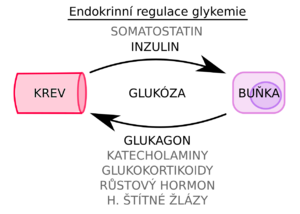
Normoglykemie je udržována pomocí jednoduché zpětné vazby na úrovni β-buněk pankreatu. Enzym glukokináza podle hladiny glykemie spouští nebo inhibuje kaskádu intracelulárních dějů, které vedou k uvolnění inzulinu z intracelulárních granul do krevního oběhu.
Na regulaci glykemie se dále podílí tzv. kontraregulační hormony glukózové homeostázy — glukagon a katecholaminy, které brání poklesu glykemie pod dolní hranici normálního rozmezí.
Z dlouhodobého hlediska se na regulaci glykemie podílí také kortizol a růstový hormon, které zvyšují inzulinovou rezistenci, tedy oslabují účinky inzulinu.[2]
Etiologie[upravit | editovat zdroj]
| Klasifikace hypoglykemie u dětí[1] | ||
|---|---|---|
| Hormonální poruchy | Deficit kontraregulačních hormonů | panhypopituitarismus, izolovaný deficit růstového hormonu, deficit ACTH (↓ kortizol), Addisonova choroba (↓ kortizol), deficit glukagonu, deficit adrenalinu. |
| Hyperinzulinismus | novorozenec diabetické matky, fetální erytroblastóza, dětská perzistující hyperinzulinemická hypoglykemie, inzulinom, Beckwithův-Wiedemannův syndrom, protilátky proti inzulinovým receptorům. | |
| Nedostatek substrátu | prematurita, nízká hmotnost pro daný gestační věk, ketotická hypoglykemie, nemoc javorového sirupu. | |
| Metabolické poruchy | Poruchy glykogenolýzy | glykogenóza 0, I, III, VI (tj. deficit glykogen syntázy, deficit glukóza-6-fosfatázy, deficit amylo-1,6-glukosidázy, deficit jaterní fosforylázy) |
| Poruchy glukoneogeneze | deficit fruktóza-1,6-difosfatázy, deficit pyruvát karboxylázy, deficit fosfenolpyruvát karboxykinázy. | |
| Poruchy oxidace mastných kyselin | LCAD, MCAD, SCAD, deficit karnitinu, transportní poruchy beta-oxidace: deficit karnitinpalmitoyltransferázy (CPT I,II). | |
| Ostatní | galaktosémie, hereditární fruktózová intolerance, tyrosinémie propionová acidémie, metylmalonová acidémie, glutarová acidurie; globální hepatální dysfunkce, Reyeův syndrom, hepatitida, srdeční selhání, sepse, šok, karcinom/sarkom, malnutrice, hladovění, hyperviskózní syndrom. | |
| Medikace/intoxikace | hypoglykemizující léky, inzulin, salicyláty, propranolol, valproát, pentamidin, chinin, trimetoprim-sulfametaxazol; alkohol. | |
Typy hypoglykemie[upravit | editovat zdroj]
Podle příčin vycházejících z fyziologické regulace glykemie můžeme dělit hypoglykemie na dvě skupiny:
- z nedostatečného přívodu glukózy do krevní cirkulace;
- příliš rychlého vychytávání z cirkulace.
| A. Snížený přísun glukózy | B. Zvýšená utilizace glukózy |
|---|---|
| snížení jaterní glukoneogeneze | zvýšená tělesná aktivita |
| dědičné poruchy metabolismu | hyperinsulinismus |
| intoxikace alkoholem | nádor β-buněk |
| otravy | nedostatek antagonistů insulinu |
| malabsorpce | M. Addison |
| hladovění | hypopituitarismus |
| léčba sulfonylureou | |
| předávkování insulinem |
Praktičtější je však rozdělení na následující typy.[4]
Hypoglykemie při lačnění[upravit | editovat zdroj]
Jsou způsobeny:
- tumory β-buněk Langerhansových ostrůvků (karcinom, adenom) nebo jejich hyperplazií (nesidioblastóza); tumory extrapankreatickými (secernujícími nebo nesecernujícími insulin);
- endokrinopatiemi způsobujícími nedostatek kontra-insulinových hormonů (panhypopituitarismus, izolovaný deficit růstového hormonu nebo adrenokortikotropinu, hypoadrenalismus, hypothyroidismus, defekt glukagonu);
- jaterními cirhózami (hepatitida, městnání v játrech při srdeční nedostatečnosti);
- glykogenózami (typ I, VII, IX) a defektem enzymů glukoneogenetického metabolismu;
- nedostatkem prekurzorů glukózy (alanin) − těhotenská hypoglykemie, ketózová hypoglykemie kojenců, uremie, těžká podvýživa.
Hypoglykemie u novorozenců a kojenců[upravit | editovat zdroj]
U novorozenců je glykemie nižší než u dospělých (v průměru 1,94 mmol/l) a krátce po narození klesá dále (tak, jak se vyčerpává zásoba jaterního glykogenu) až na hodnoty kolem 1,66 mmol/l u donošených a 1,11 mmol/l u nedonošených, aniž by došlo ke klinickým projevům hypoglykemie. Nejčastější příčinou neonatální hypoglykemie je prematurita, syndrom dechové tísně, diabetes mellitus u matky, těhotenská toxemie, dále podchlazení, polycytemie. Hypoglykemie je obvykle přechodná.
U kojenců už nemusí být přechodná a bývá způsobena dědičnými poruchami metabolismu (galaktosémie, glykogenózy, dědičná intolerance fruktózy, deficience enzymů glukoneogeneze) nebo jde o ketózovou hypoglykemii, která vzniká při hladovění nebo v horečnatých stavech. Další příčinou může být přecitlivělost na leucin, endogenní hyperinsulinismus, Reyův syndrom nebo idiopatická hypoglykemie (McQuarrieho syndrom).
Ketotická hypoglykemie se nejčastěji objevuje u dětí mezi 18 měsíci a 5 lety věku. Po delším hladovění (často při nechutenství během probíhajícího onemocnění) se objevují klinické příznaky hypoglykemie. Často se jedná o drobné štíhlé děti s malými energetickými rezervami. Jedná se o diagnózu per exclusionem. Léčba spočívá v antihypoglykemickému režimu, tedy ve frekventní stravě s vysokým obsahem bílkovin a sacharidů a v prevenci lačnění. Při odmítání stravy je nutná hospitalizace k parenterálnímu podávání glukózy. Obvykle spontánně odezní do 7 až 8 let věku.[1]
Hypoglykemie postprandiální[upravit | editovat zdroj]
- alimentární (u pacientů s gastrektomií, gastrojejunostomií apod.);
- v časné fázi diabetes mellitus;
- funkční idiopatická hypoglykemie;
- leucinem indukovaná hypoglykemie;
- fruktózou indukovaná hypoglykemie (deficit fruktosa-1-fosfát-aldolasy nebo deficit fruktosa-1, 6-bisfosfátaldolasy).
[upravit | editovat zdroj]
- insulin;
- perorální antidiabetika;
- salicyláty, propranolol;
- alkohol (ethanol inhibuje glukoneogenezi).
Reaktivní hypoglykemie[upravit | editovat zdroj]
Jde o klinický syndrom, který se projevuje postprandiálně (po jídle) známkami ze strany autonomního nervového systému (slabost, třes, studený pot, nauzea, pocit hladu, epigastrický diskomfort), doprovázený hypoglykemií (pod 2,5−2,77 mmol/l), a to běžně v průběhu dne. Reaktivní hypoglykemii je nutné odlišit od hypoglykemie vznikající z hladu. Reaktivní hypoglykemie je benigní stav a je možno ji chápat i jako fyziologickou situaci. K diagnóze napomůže stanovení glykemie v době nástupu klinických příznaků, méně vhodný je 5−6 hodinový glukózový toleranční test.
„Nonhypoglykemie“[upravit | editovat zdroj]
Nespecifické klinické příznaky (únava, slabost, palpitace, svalové spasmy, otupělost, pocení, bolesti apod.), které bývají přičítány na vrub hypoglykemii, která však u toho nebyla nikdy prokázána.
Klinické příznaky a následky[upravit | editovat zdroj]
Klinické projevy hypoglykemie vznikají v důsledku útlumu CNS z nedostatku energetického substrátu a v důsledku aktivace kontraregulačních hormonů a sekrece katecholaminů.
Příznaky u malých dětí: dráždivost, problémy s krmením, bledost, hypotonie, hypotermie, apnoické pauzy, bradykardie, snížená hladina vědomí, křeče.
Příznaky u starších dětí: zmatenost, podrážděnost, bolesti hlavy, poruchy vidění, třes, bledost, pocení, tachykardie, slabost, křeče a koma.[1]
Mezi dlouhodobé následky hypoglykemií v kojeneckém věku patří mentální retardace a sekundární epilepsie. Hypoglykemie mají zřejmě také vliv na utváření osobnosti. Na MR mozku je patrná nedostatečná gyrifikace, snížená myelinizace bílé hmoty a atrofie mozkové kůry. I starším dětem mohou opakované těžké hypoglykemie způsobit trvalé neurologické a intelektové postižení a sekundární epilepsii.[2]
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
- Hyperglykemie
- Glykemie
- Novorozenecká hypoglykemie
- Hypoglykemické kóma
- Řešení hypoglykemií
- Diabetes mellitus
- Hepatogenní diabetes a metabolizmus sacharidů
- Diabetes mellitus a fyzická aktivita
Externí odkazy[upravit | editovat zdroj]
- Differenciální diagnostika hypoglykémie prolekare.cz 2020
- Léčba hypoglykémie laiky a zdravotníky prolekare.cz 2019
Reference[upravit | editovat zdroj]
- ↑ a b c d KLIEGMAN, Robert M., Karen J. MARCDANTE a Hal B. JENSON. Nelson Essentials of Pediatrics. 1. vydání. China : Elsevier Saunders, 2006. 5; s. 785-788. ISBN 978-0-8089-2325-1.
- ↑ a b c d e f LEBL, J, J JANDA a P POHUNEK, et al. Klinická pediatrie. 1. vydání. Galén, 2012. 698 s. s. 216-217. ISBN 978-80-7262-772-1.
- ↑ TASKER, Robert C., Robert J. MCCLURE a Carlo L. ACERINI. Oxford Handbook of Paediatrics. 1. vydání. New York : Oxford University Press, 2008. s. 102-103. ISBN 978-0-19-856573-4.
- ↑ a b MASOPUST, Jaroslav a Richard PRŮŠA. Patobiochemie metabolických drah. 2. vydání. Univerzita Karlova, 2004. 208 s.
Zdroj[upravit | editovat zdroj]
- MASOPUST, Jaroslav a Richard PRŮŠA. Patobiochemie metabolických drah. 2. vydání. Univerzita Karlova, 2004. 208 s.