Trombembolická nemoc
(přesměrováno z Tromboembolie)
Jako trombembolická nemoc (TEN) se označuje skupina trombofilních stavů a jejich důsledky:
- tepenné tromby a embolie,
- tromboflebitidy,
- hluboká žilní trombóza, postflebitický syndrom, plicní embolie,
- DIC,
- mesenteriální vaskulární okluze.
V užším pojetí je TEN chápána především jako hluboká žilní trombóza (hluboké žíly DK) a její komplikace (plicní embolie, postflebitický syndrom).
Patofyziologie
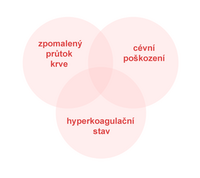
- Virchowova trias – poškození stěny, zpomalení krevního proudu, hyperkoagulabilita,
- trombóza začíná adhezí destiček, ukládáním fibrinu – bílý trombus,
- bílý trombus může uzavřít lumen a stagnující krev vytváří červený trombus,
- trombóza podněcuje ve stěně zánět vedoucí k fibroblastické organizaci trombu – po několika týdnech může dojít ke spontánní rekanalizaci, ale chlopně zůstávají poškozeny.
Tromboflebitida povrchových žil
Tromboflebitida povrchových žil (tromboflebitis superficialis) je kombinací trombózy a zánětu žilní stěny. Pokud jsou zasaženy i varixy, jedná se o varikoflebitidu.
Příčiny
Často se jedná o idiopatické postižení. Iatrogenně může vznikat v důsledku dlouhodobé kanylace, jako následek mechanické iritace nebo infuze látek dráždících endotel. Často vzniká v patologicky změněné žíle (varix) nebo při systémových chorobách (Bürgerova nemoc, kolagenózy, malignity). Tromboflebitida může být jedním z projevů TEN. Méně často jde o zánět bakteriální etiologie.
Klinické důsledky
Objevuje se zarudnutí a bolestivý infiltrát v průběhu žíly, okolí žíly je lokálně teplejší, často také celkové příznaky – teplota.
Diagnostika
Tromboflebitidu lze diagnostikovat klinickým vyšetřením podle lokálních zánětlivých projevů. Sonograficky lze určit rozsah a event. současné postižení hlubokých žil. Pokud je tromboflebitida v blízkosti safenopopliteální nebo safenofemorální junkce, je nutné provést duplexní ultrasonografii k vyloučení HŽT.
Léčba
Spočívá v:
- odstranění příčiny, je-li známa (např. infuze),
- studené obklady a masti s heparinem,
- celkovém či lokálním podání NSAID,
- kompresní obklad,
- ATB se rutinně nepoužívají u nekomplikované tromboflebitis.
Komplikace
- recidivy
- pokud je trombus v oblasti junkce, komplikace jako HŽT je častá
- u neléčené tromboflebitidy proximálního kmene safény je i riziko PE
![]() Pokud je lokalizace tromboflebitis do 5cm od safenofemorální nebo safenopopliteální junkce, je velké riziko HŽT nebo PE a je nutná antikoagulační léčba.
Pokud je lokalizace tromboflebitis do 5cm od safenofemorální nebo safenopopliteální junkce, je velké riziko HŽT nebo PE a je nutná antikoagulační léčba.
Hluboká žilní trombóza
Hluboká žilní trombóza (flebotrombóza) je vznik krevní sraženiny (trombu) v hlubokém žilním systému vedoucí k obstrukci – omezení toku krve žilou.
Hluboká žilní trombóza postihuje primárně hluboký žilní systém (žíly bérce, popliteální žíla, femorální žíla až vysoká trombóza iliaky). Jedná se o nejčastější příčinu plicní embolie. Naproti tomu trombóza povrchových žil, která je většinou spojena i se zánětem − tromboflebitidou − ke vzniku plicní embolie nevede.
Patofyziologie
Za normálních okolností je v organismu rovnováha mezi vznikem a rozpuštěním trombu. Ke vzniku trombózy je obvykle nutný nějaký spouštěcí faktor. Vznik sraženiny tak souvisí se souběhem podmínek označovaných jako Virchowova triáda:
- změny hemodynamiky – mechanické stlačení, pravostranné srdeční selhání, aneurysma,
- porušení integrity intimy – mechanické cévní poškození, zánět, imunokoplexy, arterioskleróza,
- trombofilní stavy – nerovnováha pro- a protikoagulačních faktorů (zvýšená koncentrace koagulačních faktorů v plasmě), mutace genů koagulačních faktorů (nejčastější a nejznámější Leidenská mutace faktoru V).
Rizikové faktory
Existují skupiny pacientů se zvýšeným rizikem vzniku trombu, ale i v takových situacích je často k formování trombu nutný nějaký inzult (imobilizace, trauma, infekce).
Vrozená predispozice
- Zvýšené hladiny některých koagulačních faktorů (II, VIII),
- snížené hladiny proteinu C, proteinu S nebo antitrombinu III,
- Leidenská mutace,
- mutace protrombinu, dysfibrinogenémie, snížená hladina plazminogenu nebo aktivátorů plazminogenu,
- hyperhomocysteinémie.
Získaná predispozice
- Dehydratace – starší lidé,
- snížený pohyb a odtok krve z žil – dlouhá jízda autem, dlouhý let (economy class syndrome), dlouhé stání, sezení,
- kouření,
- imobilizace z jakékoli příčiny,
- nádorová onemocnění (paraneoplasie − tromboflebitis migrans u karcinomu pankreatu a malobuněčného karcinomu plic[1]),
- chirurgické výkony − především extenzivní břišní chirurgie, onkochirurgické výkony,
- ortopedické výkony − především náhrady kloubů TEP,
- hormonální změny − prokoagulační působení progesteronu,
- hormonální antikoncepce: estrogen + derivát progesteronu,
- těhotenství (2. a 3. trimestr), šestinedělí,
- umělé materiály – chlopně, stenty,
- úraz,
- infekce,
- centrální žilní katetr (především riziko pro trombózu subklávie),
- antifosfolipidový syndrom,
- vyšší věk, obezita.
Klinické důsledky
- Otok − způsobený poruchou drenáže krve žilním systémem z končetiny,
- bolesti až znemožňující pohyb, při trombóze hlubokých žil bérce je bolestivá dorziflexe chodidla (Homansovo znamení), plantární znamení (bolestivá palpace planty),
- zvýšená náplň v povrchovém žilním systému, který musí odvádět větší množství krve,
- lividní zbarvení končetiny,
- periferní pulzace na končetině bývají zachovány (hluboká žilní trombóza nepostihuje nijak arteriální řečiště, ale vlivem otoku mohou být hůře hmatatelné).
Obraz žilní trombózy na horní končetině (například podklíčkové žíly) má podobný obraz – otok, bolest, zvýšená náplň povrchových žil (cephalica, basilica), vzniká nejčastěji u zavedených žilních katetrů.
Komplikace
Utržením trombu a jeho průchodem přes pravé srdce do plicnice a jejích větví vzniká plicní embolie. Snižuje se tak efektivní plocha styku kapilár a alveolů (snížená výměna plynů v plíci). Pokud je zároveň průchodné foramen ovale v pravé síni, může docházet k paradoxní embolizaci v systémovém oběhu.
V žilním systému po delší době hrozí poruchy funkce žilních chlopní a následná hypertenze v žilním řečišti a žilní insuficience.
Vyšetřovací metody
- Anamnéza − pátráme po předchozích trombózách u pacienta i v jeho rodině (plicní embolie), u žen se ptáme na opakované nevysvětlené potraty (→ antifosfolipidový syndrom), dále se ptáme na výše uvedené rizikové faktory,
- fyzikální vyšetření − důkladné vyšetření končetiny (teplota − normální nebo teplejší, obvod − u postižené končetiny zvětšený, barva − normální, nebo zarudnutí, zvýšená náplň povrchových žil, periferní pulzace − měly by být zachovány), Homansovo znamení (bolestivá dorziflexe planty), plantární znamení (bolestivá palpace planty),
- zobrazovací metody
- duplexní sonografie − metoda první volby, neinvazivní, levná, lze zobrazit žilní systém v celé délce končetiny,
- venografie − aplikace kontrastní látky do žilního řečiště − před předpokládanou trombózou, nevýhodou je invazivita vyšetření,
- CT angiografie − především při podezření na žilní trombózu iliofemorálních a nitrohrudních žil,
- laboratorní vyšetření – D-dimery.
Léčba
Snahou je minimalizovat riziko embolie, zabránit šíření trombózy a usnadnit rozpuštění již vytvořených trombů. Nemocného uložíme do Trendelenburgovy polohy a zahájíme antikoagulační terapii.
Antikoagulační terapie
- Nízkomolekulární hepariny (LMWH) − jsou velmi oblíbené především jako prevence trombóz před (při a po) chirurgických výkonech, dále jsou preferovány u těhotných (pro kontraindikace warfarinu). Dávkování se řídí dle míry rizika a tělesné hmotnosti, popřípadě se monitoruje aktivita anti-Xa,
- nefrakciovaný heparin − spíše lék druhé volby u nekomplikované trombózy, preferován je u podezření na vznik komplikací (embolie). Monitorace pomocí APTT (terapeutická hodnota je 60–90 s),
- warfarin − lék preferovaný u dlouhodobé léčby trombofilních stavů u dispenzarizovaných pacientů, nevýhodou je několikadenní interval navození terapeutické hladiny (4–7 dní). Doporučuje se tedy zahájení léčby warfarinem kombinovat s podáváním nízkomolekulárních heparinů. Postupně se zvyšuje dávka warfarinu a naopak snižuje dávka heparinu, až se nakonec úplně vysadí − na základě dosaženého INR, které by mělo být 2–3,
- NOAC − v současnosti lze místo LMWH podávat od 1. dne p.o. rivaroxaban či apixaban, které není třeba monitorovat.
Trombolýza
Trombolýza je excesivní metoda, která je preferována u vysoké žilní trombózy, kde hrozí vznik masivní plicní embolie (vlající trombus), pro mladší nemocné bez rizika krvácení do CNS. Používá se tkáňový aktivátor plasminogenu (rt-PA, altepláza).
Kavální filtr
U pacientů, u kterých je předešlá léčba kontraindikována, zavádíme kavální filtr. Jedná se o košíček, který nejčastěji zavádíme do dolní duté žíly, aby se v něm zachytily úlomky trombu a nedocházelo tak k embolizacím. Filtr zavádíme endovaskulárně a může být dočasný nebo trvalý. Zavádí se přes jugulární žílu pod RTG kontrolou, pod ústí renálních žil.
Chirurgická terapie
Trombektomie Fogartyho katetrem s expresí trombu z periferie končetiny je účinná, ale nezabrání vzniku posttrombotického syndromu. Hlavní indikací je phlegmasia coerulea dolens a hrozící gangréna, když je nutné rychle uvolnit proud krve. Je výhodné provádět trombektomii v celkové anestezii s použitím PEEP kvůli zabránění embolizaci při zavádění katetru.
Přerušení dolní duté žíly se prováděla při vzniku plicní embolie, i v průběhu antikoagulační léčby. Buď se dolní dutá žíla podvázala pod renálními žilami (kavoligatura) nebo se několika stehy rozdělila na několik kanálků (kavoplikace) nebo se naložily speciální svorky Používalo se dříve, dnes se užívá perkutánní zavedení kaválního filtru deštníčkovitého nebo hnízdovitého typu.
Prevence
Nefarmakologicky je důležitá dostatečná hydratace, LTV je kontraindikováno, u dlouhodobě ležících bandážování.
Farmakologická cesta vede antikoagulační terapií, nejpoužívanější je warfarin (preventivně) a nízkomolekulární heparin, případně nefrakcionovaný heparin (při ohrožujících trombózách).
Diferenciální diagnostika
Flebotrombóza je obvykle jednostranná, oboustranná je velmi vzácná.
- Otok končetiny − postižení povrchových žil, chronická žilní insuficience, lymfedém, erysipel, otok po úrazu,
- bolest končetiny − po úrazu, neurologická (vertebrogenní, neuropatie periferního nervu), akutní tepenný uzávěr (pozor − akutní stav, chybí pulzace!).
- ↑ WINSTON, Tan W. Small Cell Lung Cancer [online]. ©2017. [cit. 1. 1. 2018]. <https://emedicine.medscape.com/article/280104-overview#a3>.
- ČEŠKA, Richard, ŠTULC, Tomáš, Vladimír TESAŘ a Milan LUKÁŠ, et al. Interna. 3. vydání. Praha : Stanislav Juhaňák - Triton, 2020. 964 s. s. 230-234. ISBN 978-80-7553-780-5.
Odkazy
Související články
- Plicní embolie
- Heparin
- Leidenská mutace
- Trombembolická nemoc v gynekologii
- Tromboembolická nemoc (pediatrie)
- Migrující tromboflebitida
Externí odkazy
Použitá literatura
- WikiLectures.eu. Deep Vein Thrombosis [online]. Poslední revize 2012-02-11, [cit. 2012-02-11]. <https://www.wikilectures.eu/index.php/Deep_Vein_Thrombosis>.
- ČEŠKA, Richard, et al. Interna. 1. vydání. Praha : Triton, 2010. 855 s. s. 209-212. ISBN 978-80-7387-423-0.
- KARETOVÁ, Debora. Flebotrombóza [přednáška k předmětu Kardiologie, obor všeobecné lékařství, 1. LF UK]. Praha. 2010-12-17.
- BENEŠ, Jiří. Studijní materiály [online]. [cit. 29.6.2010]. <http://jirben.wz.cz>.