Akutní lymfoblastická leukemie
| Akutní lymfoblastická leukemie | |
| C910 | |
| 9835/3 | |
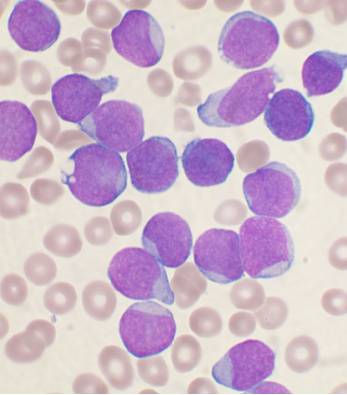 ALL | |
| Lokalizace | kostní dřeň |
|---|---|
| Incidence v ČR | děti 7,7/100 000, dospělí 1/100 000 |
| Maximum výskytu | 2-5 let |
| Prognóza | variabilní, závisí na mnoha faktorech |
| Klíčová mutace | BCR-ABL1 |
| Histologický typ | hematopoetická tkáň |
| Součást syndromu | B-symptomy, anémie, krvácivé projevy, infekce, bolesti kostí |
| Terapeutické modality | chemoterapie, imunoterapie, tyrosinkinázové inhibitory, alogenní transplantace krvetvorných kmenových buněk |
Akutní lymfoblastická leukemie (ALL) je onemocnění ze skupiny maligních lymfoproliferací vznikající transformací hematopoetické kmenové buňky lymfoidní linie. Tyto buňky ztrácejí schopnost diferenciace, ale zachovávají schopnost proliferace vymykající se fyziologickým regulacím. Je nejčastější malignitou dětského věku s incidencí 7,7/100 000 ve věkové skupině 1–5 let, v adolescenci incidence klesá s dalším pozvolným zvyšováním v seniorském věku. Celkově je ve věkové skupině nad 18 let roční incidence v ČR 1/100 000 obyvatel. Vyšší incidence je u nemocných s Downovým syndromem.
Příbuznou chorobou je lymfoblastický lymfom (LBL), jehož buňky morfologicky i imunofenotypově odpovídají buňkám ALL. Často postihuje mediastinum a většinou vychází z T-linie. Rozdíl oproti ALL je v žádné nebo jen minimální infiltraci kostní dřeně a nepřítomnosti blastů v periferní krvi. Jedná se rovněž o velmi agresivní malignitu, používají se podobná léčebná schémata jako u ALL.
Obě tyto choroby, ALL i LBL, mohou vycházet z prekurzorů B nebo T lymfocytů, přičemž asi 3/4 případů jsou z B-linie.
Klasifikace[upravit | editovat zdroj]
Klasifikace podle skupiny EGIL (European Group for the Immunological Characterization of Leukemia) je založena na imunofenotypu maligních buněk zjištěném průtokovou cytometrií a zhruba odpovídá stupni zralosti lymfoblastů:
- B-linie: (CD19+ a/nebo CD79a+ a/nebo CD22+)
- pro-B ALL: CD10+
- common-B ALL: CD10+, cIg– (nejčastější)
- pre-B ALL: CD10+, cytoplazmatické cIg+, povrchové Ig–
- T-linie: (CD3+)
- pro-T ALL: CD7+, CD2–, CD5–, CD8–, CD1a–
- pre-T ALL: CD2+ a/nebo CD5+ a/nebo CD8+
- thymic-T ALL: CD1a+
Revize WHO klasifikace z roku 2016 dělí ALL na:
- B-lymphoblastic leukemia/lymphoma
- B-lymphoblastic leukemia/lymphoma, not otherwise specified
- B-lymphoblastic leukemia/lymphoma with recurrent genetic abnormalities
- T-lymphoblastic leukemia/lymphoma
Nejčastějšími rekurentními genetickými aberacemi přítomnými u ALL jsou:
- BCR-ABL1 – Fúzní gen vyskytující se patognomicky u chronické myeloidní leukemie (CML), tzv. Ph-chromozom (philadephský) způsobený translokací t(9;22). Je přítomen asi u 20 % případů ALL, více v seniorském věku. Dříve byla Ph-pozitivní ALL skupinou se zcela nejhorší prognózou, dnes již výrazně zlepšenou zařazením tyrozinkinázových inhibitorů do standardní chemoterapeutické léčby.
- KMT2A-AFF1 – Fúzní gen způsobený translokací t(4;11), horší prognóza onemocnění.
- ETV6-RUNX1 – Fúzní gen přítomný především v dětském věku, lepší prognóza a odpověď na léčbu.
- Hyperdiploidie (47-65 chromozomů) – V dětském věku značí lepší prognózu.
- Hypodiploidie (méně než 46 chromozomů) – V dětském věku značí horší prognózu.
- Ph-like ALL – Jedná se o ALL s heterogenní skupinou genetických aberací (především fúze genu CRLF2, poruchy genů v signálních drahách JAK/STAT a ABL, delece v genu IKZF1), které i přes absenci fúzního genu BCR-ABL1 mají podobný profil genové exprese jako Ph-pozitivní ALL a nepříznivou prognózu.
Příčiny[upravit | editovat zdroj]
Změna některé z buněk na nádorovou je obvykle důsledkem chromozomálních poruch nebo mutací v její genetické informaci. Tyto poruchy způsobí, že se buňka začne nekontrolovatelně dělit a přestane odpovídat na regulační působení organizmu. Důvod mutace není vždy přesně známý. Může jít o vystavení se některým vyvolávajícím faktorům jako jsou chemikálie a radioaktivní záření. Zcela nepochybně je důležitá i přítomnost zděděné genetické predispozice k onkologickým onemocněním. Největší vliv však ale bude mít prostá náhoda a uniknutí maligně změněné buňky imunitnímu dozoru organizmu.
Projevy[upravit | editovat zdroj]
Příznaky jsou ze začátku velmi nespecifické a mohou připomínat jiné choroby. Časté jsou tzv. B příznaky, mezi které patří úbytek hmotnosti alespoň 10% za 6 měsíců,
subfebrilie až
febrilie neinfekčního původu a noční nebo i denní silné
pocení. Dále bývají přítomny příznaky anémie (únava, nevýkonnost, dušnost, v krajním případě až infarkt myokardu nebo hypoxie mozku), infekce jako důsledek
leukocytopenie (nejčastěji respirační, nereagující na běžnou ATB léčbu) a krvácivé projevy v důsledku trombocytopenie (
petechie,
epistaxe, nebo i vážnější
krvácení). Častým a relativně typickým symptomem ALL jsou
bolesti kostí. Nejrůznější neurologické symptomy mohou být při infiltraci CNS. Asi v polovině případů je přítomna
lymfadenopatie v nejrůznějších lokalizacích, někdy
hepatomegalie nebo
splenomegalie.
Diagnostika[upravit | editovat zdroj]
V krevním obraze je pravidelně anémie a trombocytopenie různého stupně, počet leukocytů může být zvýšený, snížený, ale i v mezích normy. Při diferenciálním rozpočtu leukocytů jsou přítomny mladé prekurzorové buňky kostní dřeně – blasty.
V biochemickém vyšetření bývá elevace laktátdehydrogenázy (LD), C-reaktivního proteinu (CRP), mohou být známky spontánního syndromu tumorlýzy (renální insuficience, hyperkalémie, hyperfosfatémie, hyperurikémie). Častá u ALL je také koagulopatie s prodlouženými koagulačními časy PT a aPTT, hypofibrinogenémií a elevací D-dimerů.
Základní diagnostickou metodou je mikroskopické vyšetření nátěru periferní krve a především aspirátu kostní dřeně odebraného ze sternální punkce nebo trepanobiopsie – tzv. myelogram. Ve dřeni nacházíme infiltraci populací PAS (periodic acid - Schiff) pozitivních a MPOX (myeloperoxidáza) negativních blastů. Stěžejním vyšetřením v diagnostice akutních leukemií je průtoková cytometrie kostní dřeně nebo periferní krve, které rozliší ALL, AML a jiné vzácné typy akutních leukemií.
Jakýkoli pacient s nálezem hrubé patologie v krevním obraze a/nebo přítomností blastů by měl být neprodleně referován k další diagnostice ve specializovaném hematoonkologickém centru!
V případě lymfoblastického lymfomu bez infiltrace kostní dřeně se provede histologie a imunuhistochemie resekátu patologické uzliny a určení rozsahu postižení (staging) pomocí CT hrudníku a břicha.
Provádí se také lumbální punkce s cytologickým a flowcytometrickým vyšetřením likvoru pro riziko infiltrace CNS touto chorobou.
Dalšími dnes již standardními laboratorními vyšetřeními nutnými pro správnou rizikovou stratifikaci a vedení léčby jsou cytogenetické vyšetření karyotypu a chromozomálních aberací pomocí FISH (fluorescenční in-situ hybridizace) a podrobnější analýza fúzních genů a jiných genetických aberací molekulárně-genetickými metodami (PCR nebo next-generation sequencing). PCR a průtoková cytometrie se rovněž využívá k detekci takzvané minimální zbytkové nemoci (minimal residual disease, MRD) během léčby a po jejím skončení, kdy ve dřeni mohou přetrvávat blasty pod limitem detekce mikroskopickými metodami.
Léčba[upravit | editovat zdroj]
Léčba ALL probíhá ve specializovaných hematoonkologických centrech pro pacienty dětského nebo dospělého věku. Používají se kombinované režimy složené z chemoterapie, imunoterapie, tyrozinkinázových inhibitorů, kortikoidů, radioterapie a transplantace krvetvorných kmenových buněk.
- Intenzivní léčba mladších nemocných (cca do 55 let) sestává z několika kroků:
- Indukce – Nejintenzivnější část léčby jejímž cílem je navodit kompletní remisi, tzn. zničit veškerou nádorovou populaci detekovatelnou mikroskopickým vyšetřením v myelogramu. V ideálním případě se podaří vymýtit i minimální zbytková nemoc na úrovni detekce průtokovou cytometrií nebo molekulárně genetickými metodami. Tato fáze léčby trvá asi 2 měsíce a u dospělých je podávána za hospitalizace (oproti tomu u dětí probíhá téměř veškerá léčba ambulantně). U pacientů s infiltrací CNS nebo velkou mediastinální lymfadenopatií je provedena i radioterapie postižené oblasti.
- Konsolidace – Fáze léčby, která má udržet kompletní remisi a dále eliminovat minimální zbytkovou nemoc.
- Pacienti nižšího rizika – Několik cyklů léčby v délce cca 12 měsíců, u dospělých v kombinovaném ambulantním a hospitalizačním režimu, u dětí ambulantně.
- Pacienti vyššího rizika – Jedná se o pacienty s BCR-ABL1, KMT2A-AF4, vstupní výraznou hyperleukocytózou, imunofenotypem pro-B, pro-T, pre-T a mature-T, nebo přetrvávající minimální zbytkovou nemocí po indukci. Po 1-2 cyklech konsolidační chemoterapie je provedena alogenní transplantace krvetvorných kmenových buněk (viz dále).
- Udržovací léčba – Ambulantní léčba s cílem snížení rizika pozdních relapsů, trvá asi 1–2 roky. Po alogenní transplantaci se většinou nepodává.
- Paliativní a symptomatická léčba – Pro starší nemocné neschopné podstoupit intenzivnější, toxičtější kurativní léčbu a pro opakovaně relabující onemocnění, kde byly vyčerpány ostatní léčebné možnosti.
- Léčba relapsu nebo primárně rezistentního onemocnění:
- Záchranné chemoterapeutické režimy – Mají vysokou toxicitu a malou účinnost, v podmínkách ČR jsou dnes již vytlačovány modernějšími léčebnými modalitami.
- Monoklonální protilátky u B-ALL – Blinatumomab (bispecifická protilátka anti-CD19/anti-CD3) a inotuzumab ozogamicin (imunokonjugát anti-CD22 a cytostatika kalicheamycinu).
- Purinový analog nelarabin u T-ALL.
- Tyrozinkinázové inhibitory 2. a 3. generace dasatinib a ponatinib u relabované Ph-pozitivní ALL.
- CAR-T lymfocyty – Geneticky modifikované T-lymfocyty pacienta s vloženým genem pro chimérický antigenní receptor (CAR) namířený proti některému z antigenů na povrchu blastů, nejčastěji CD19. Vysoce účinná a nákladná léčba se specifickou toxicitou (syndrom z uvolnění cytokinů a syndrom neurotoxicity asociované s imunitními efektorovými buňkami). V ČR je zatím u B-ALL z veřejného zdravotního pojištění hrazena jen pro pacienty do 25 let věku.
- Léčba novými léky v rámci klinických studií.
- Kurativní léčba relapsu musí být po navození 2. kompletní remise vždy následována alogenní transplantací krvetvorných kmenových buněk, jinak je šance na udržení dlouhodobé remise v podstatě nulová. U starších pacientů neschopných podstoupit alogenní transplantaci je léčba relapsu vždy jen léčbou paliativní.
- Alogenní transplantace krvetvorných kmenových buněk – Zdrojem buněk jsou dnes již téměř vždy periferní kmenové buňky vyplavené do periferní krve mobilizací G-CSF (granulocytární kolonie stimulující faktor). Kmenové buňky odebrané punkcí přímo z kostní dřeně se používají dnes už jen výjimečně při specifických indikacích. Před samotnou transplantací se pacientovi podá tzv. přípravný režim – kombinace cytostatik a imunosupresiv, někdy i s celotělovým ozářením. Přípravný režim může být myeloablativní (u mladších nemocných) nebo s redukovanou intenzitou/nemyeloablativní, pro starší nemocné). Dárcem kmenových buněk může být HLA-shodný sourozenec, HLA-shodný nepříbuzný dárce z registru, nebo alternativní neshodný dárce (nepříbuzný dárce s částečnou shodou nebo haploidentický dárce z rodiny pacienta). Věková hranice proveditelnosti alogenní transplantace je cca 65-75 let věku, každý pacient je ale posuzován individuálně na základě biologického věku, komorbidit, předchozích komplikací léčby a dostupnosti vhodného dárce.
- Autologní transplantace krvetvorných kmenových buněk – Rutinně se u ALL dnes už nepoužívá, jde spíše o záložní variantu pro pacienty, kteří nemají vhodného dárce, nebo pro starší nemocné.
Prognóza[upravit | editovat zdroj]
Prognóza ALL je velmi variabilní a závisí na mnoha faktorech, především věku a rizikové stratifikaci. Současnou léčbou je možno u dětí dosáhnout kompletní remise ve více než 95 % a dlouhodobého přežití v téměř 90 %. U dospělých je situace méně příznivá. U pacientů do 55 let věku se daří navodit kompletní remisi v závislosti na rizikové stratifikaci u 80-90 %, ale vzhledem k častým relapsům dosahuje dlouhodobého přežití jen 50-60 % těchto nemocných. U starších nemocných léčených intenzivně je dlouhodobé přežití mezi 20-40 %, pacienti léčení paliativně mají prognózu špatnou s mediánem přežití v řádu týdnů až několika měsíců.
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
- Leukemie
- Akutní myeloidní leukemie
- Akutní promyelocytární leukemie
- Chronická myeloidní leukemie
- Chronická lymfocytární leukemie
- Vlasatobuněčná leukemie
- B příznaky
Reference[upravit | editovat zdroj]
- BÜCHLER, Tomáš. Speciální onkologie. 2. vydání. Praha: Maxdorf, [2020]. Jessenius. ISBN 978-80-7345-651-1.
- MAYER, Jiří, et al. Léčebné postupy v hematologii : doporučení České hematologické společnosti České lékařské společnosti Jana Evangelisty Purkyně. 1. vydání. 2016. ISBN 978-80-260-9718-1.
- Terwilliger T, Abdul-Hay M. Acute lymphoblastic leukemia: a comprehensive review and 2017 update. Blood Cancer J. 2017;7(6):e577. Published 2017 Jun 30. doi:10.1038/bcj.2017.53. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5520400/
- Arber DA, Orazi A, Hasserjian R, et al. The 2016 revision to the World Health Organization classification of myeloid neoplasms and acute leukemia. Blood. 2016 May 19;127(20):2391-405. doi: 10.1182/blood-2016-03-643544. Epub 2016 Apr 11. PMID: 27069254. https://pubmed.ncbi.nlm.nih.gov/27069254/
- Mohseni M, Uludag H, Brandwein JM. Advances in biology of acute lymphoblastic leukemia (ALL) and therapeutic implications. Am J Blood Res. 2018;8(4):29-56. Published 2018 Dec 10. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6334189/

