Tuberkulóza (pneumologie)
Z WikiSkript
(přesměrováno z Antituberkulotika)
Tento článek pojednává o interním onemocnění. O patologii pojednává článek Tuberkulóza (patologie).
Tento článek pojednává o interním onemocnění. O dětské tuberkulóze pojednává článek Tuberkulóza (pediatrie).
Tuberkulóza (TBC) jsou všechny chorobné stavy, jejichž příčinou je Mycobacterium tuberculosis complex.
Epidemiologie[upravit | editovat zdroj]
- Tuberkulóza je specifické infekční onemocnění, vyskytovala se již jak ve Starém Řecku, tak i v Říši římské.
- V současnosti je ve světě nejčastější smrtící infekční chorobou, asi 20 miliónů osob nemocných tuberkulózou a každoročně na ni umírají asi 3 milióny osob.
- Tuberkulóza zůstává sociální chorobou.
- Nejčastějším zdrojem tuberkulózní nákazy je člověk nemocný tuberkulózou.
- Termín tuberkulóza zavedl v roce 1834 Scholein, ale etiologii tuberkulózy objasnil až Robert Koch.
Etiologie[upravit | editovat zdroj]
- Tuberkulózu lidí vyvolává Mycobacterium tuberculosis, Mycobacterium bovis a Mycobacterium africanum – souhrně se označují jak Mycobacterium tuberculosis complex.
- Mykobakterium tuberculosis je acidorezistentní, alkalirezistentní a alkoholrezistentní aerobní mikrob s optimálním růstem při teplotě 37–38 °C a dlouhou generační dobou, což vyžaduje kultivaci na speciálních půdách po dobu 12 týdnů.
Patogeneze[upravit | editovat zdroj]
- Přenos nákazy je inhalační cestou (kapénková). Možný je přenos i přímým dotykem (inokulace) a alimentární cestou.
- Bránou vstupu infekce je z 80–90 % dýchací ústrojí.
Dělení[upravit | editovat zdroj]
- Primární tuberkulóza – vzniká po prvním kontaktu s mykobakteriální infekcí. Mykobakterium tuberculosis se za vhodných podmínek dostává do plic, kde se pomnoží a vyvolá lokální exsudativní zánětlivou reakci – primární infekt. Během několika hodin se Mykobakterium tuberculosis šíří lymfatickou cestou do regionálních uzlin, které se zvětšují a spolu se zánětem v plicích vytváří primární tuberkulózní komplex.
- Často dochází k šíření primární tuberkulózy z tbc lymfadenitidy, "zesýrovatěná" uzlina perforuje do bronchu a dá vznik aspiračnímu šíření tuberkulózy.
- V 90% případů se spontánně zhojí se vznikem přecitlivělosti na tuberkulin.
- Postprimární tuberkulóza – u osob již infikovaných a nejčastěji postihuje plíce.
- Častou formu postprimární tuberkulózy představuje časný podklíčkový infiltrát Asmannův-Redekeruův.
- Infiltrát po určité době propadá kaseózní nekróze → rozsev tuberkulózy aspirací.
- Dále se šíří buď přímo do okolí, vykašláváním a polykáním sputa (tuberkulózní laryngitida, střevní tuberkulóza), lymfatickými cévami a nebo hematogenně.
- Exogenní infekci (reinfekce 30 %) – inhalaci nových mykobaktérií při kontaktu s nemocným.
- Endogenní reaktivaci primární tuberkulózou při oslabení podvýživou, těhotenstvím, alkoholismem.
- Hojení lézí postprimární tuberkulózou je spojeno se zmnožením kolagenního vaziva, jizvením a fibrotizací plicního parenchymu.
Klinický obraz[upravit | editovat zdroj]
- Primární infekce může probíhat asymptomaticky, vzácně se u dětí projeví vyššími teplotami, nechutenstvím, snížením aktivity.
- Postprimární tuberkulóza může rovněž probíhat asymptomaticky nebo s plíživými necharakteristickými potížemi pod obrazem chřipkového onemocnění.
- Funkční symptomy u většiny TBC se projevují jako nápadná
únava,
nechutenství,
hubnutí, pokles fyzické výkonnosti, subfebrilie, noční
pocení, suchý, později produktivní
kašel, mukoidní až mukopurulentní sputum.
- Alarmujícím příznakem je hemoptýza.
Diagnóza[upravit | editovat zdroj]
- Izolace Mykobakterium tuberculosis z různých materiálů (u plicních onemocnění se vyšetřuje sputum, aspirát získaný bronchoalveolární laváží, žaludeční aspirát a občas laryngeální výtěr osob, které nevykašlou).
- Mikroskopickým vyšetřením po speciálním barvení (Ziehl-Neelsen), je možné prokázat acidorezistentní tyčky do 24 h.
- Kultivační vyšetření na různých mediích se hodnotí nejdříve po 3, pak po 6 a 9 týdnech, negativní výsledek je když Mykobakterium na mediích nerostou ani po 12 týdnech.
- Polymerázová řetězová reakce – PCR.
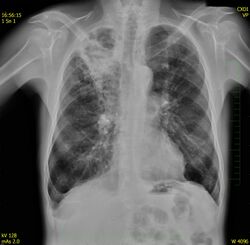
- RTG – ložiskové stíny v horních třetinách plicních polí, možno vidět projasnění kaverny.
- Mantoux II test pozitivní (větší jak 6 mm za 72 h), po intradermální aplikaci 2 tuberkulinových jednotek.
- QuantiFERON
Závažné formy tuberkulózy[upravit | editovat zdroj]
- Miliární TBC
- Vyvolaná hematogenním rozesevem mykobakterií a jsou postiženy všechny orgány (plíce, játra, meningy, slezina).
- Klinický obraz je měnlivý. Rozlišujeme tří formy onemocnění:
- tyfózní forma – náhle vzniklý septický stav s tachykardií, nereagující na běžná antibiotika;
- pneumonická forma – dušnost, cyanóza, tachykardie, tachypnoe;
- meningitická forma – obluzenost, pomalá řeč, bolest hlavy, meningeální příznaky.
- Diagnóza – RTG hrudníku – symetrický rozsev stínu miliárních ložisek (1 mm v průměru).
- Tuberkulózní pneumonie
- Začíná náhle zimnicí, třesavkou, horečkou, profuzními poty, schvácenost, kašel s purulentní expektorací.
- Ke správné diagnóze nám vede až vznik kaverny, žádný efekt antibiotik a kultivace odliší od bakteriální pneumonie.
Diagnóza tuberkulózy[upravit | editovat zdroj]
- Stanoví se na základě symptomů, charakteristického nálezu na skiagramu hrudníku a průkazu mykobakterií.
- Diferenciální diagnóza: je nutno zvažovat všechna plicní onemocnění, nespecifické pneumonie, bronchogenní karcinom, sarkoidózu, plicní infarkt, silikózu, Wegenerovu granulomatózu, …
Terapie[upravit | editovat zdroj]
- Citlivost na antituberkulotika
- Primární rezistence – rezistentní kmen na určitý lék u jinak obvykle citlivého mykobakteriálního druhu získaný od nemocného, který prokazatelně nebyl nikdy tímto lékem léčen (1–2 % v ČR).
- Iniciální rezistence je kombinací primární rezistence a neodhalené získané rezistence, jestliže nelze vyloučit ani prokázat dřívější užívání antituberkulotik.
- Získaná (sekundární) rezistence – původně citlivý kmen Mykobakterium se v průběhu léčby nebo po jejím skončení stal rezistentní na lék, který nemocný užíval déle než jeden měsíc. Bývá důsledkem nesprávné léčby.
- Polyrezistencí (MDR) je označován stav, kdy jsou tuberkulózní mykobakteria rezistentní na více antituberkulotik, přinejmenším na isoniazid a rifampicin. Je to nejtěžší forma bakteriální rezistence, která vzniká v důsledku nesprávného užívání lékových režimů.
- Antituberkulotika
- Baktericidní – usmrcují dělící se bakterie (nidrazid, rifampicin, streptomycin).
- Sterilizační účinek – zabíjejí tzv. „perzistory“ (pyrazinamid, rifampicin).
- Bakteriostaticky působící antituberkulotika (ethambutol).
- Rifampicin (RMP, R)
- Nejúčinnější baktericidní antibiotikum, podá se per os ráno na lačno v dávce 450–600 mg.
- Účinkuje na Mykobakterium s nízkou metabolickou aktivitou.
- Barví do oranžova sliny, pot, moč.
- Vedlejší účinky: hepatitis, trombocytopenie s purpurou, chřipkové obtíže („flu-like“ syndrom), alergie, poškození ledvin a zažívací obtíže.
- Isoniazid (hydrazid kyseliny isonikotinové, INH, H)
- Podává se per os v dávce 5 mg/kg hmotnosti v denním režimu.
- Účinný a levný baktericidní lék s účinností na extra – i intracelulární Mykobakterium.
- Podává se preventivně po kontaktu s TBC.
- Nežádoucí účinky: periferní neuritis, hepatotoxicita a alergie.
- Streptomycin (STM, S)
- Je aminoglykosidové antibiotikum, podává se intramuskulárně 1x denně 0,75–1,0 g.
- Působí baktericidně na extracelulárně uložená mykobakterie.
- Vedlejší účinky: ototoxicita a nefrotoxicita, kožní alergické reakce.
- Pyrazinamid (PZA, Z)
- Podává se per os v dávce 1,5–2,0 g/denně.
- Působí baktericidně na intracelulárně fagocytovaná mykobakterie.
- Je hepatotoxický a ovlivňuje tubulární sekreci kyseliny močové (hyperurikémie, dna).
- Ethambutol (EMB, E)
- Podává se per os v dávce 25 mg/kg hmotnosti.
- Synteticky připravené antituberkulotika s mykobakteriostatickým účinkem.
- Závažný nežádoucí účinek je vznik retrobulbární neuritis s poruchami vidění a barvocitu.
- K léčbě MDR TBC se využívají také nová antituberkulotika - Bedaquiline a Delamanid
Zásady léčby[upravit | editovat zdroj]
- Kombinovaná, dlouhodobá a kontrolovaná k zábraně rezistence.
- V kombinaci nejméně 3 léků v jednorázové ranní dávce a to pod kontrolou ošetřujícího personálu.
- Ústavní léčba (iniciální fáze) se obvykle omezuje na 2 měsíce, např. 2 RHZ, kdy klesá infekciozita na minimum a posuzují se případné lékové interakce a nežádoucí účinky zahájené terapie. Další léčbu (pokračovací fáze) provádíme ambulantně denně, např. 4 RH – 4 měsíce RH, nebo intermitentně, např. 4 R3H3 – 4 měsíce 3× týdně RH.
- Minimální doba léčby bakteriologicky ověřené TBC je 6 měsíců, neověřené 4 měsíce.
- Dispenzární péče (souhrn opatření, který zahrnuje preventivní metody, vyhledávání a povinné hlášení, řádnou léčbu, soustavné sledování zdravotního stavu a udržení pracovní schopnosti).
| Tady musí proběhnout stylistická úprava. | ||||
| Články ve WikiSkriptech by měly připomínat kapitoly v učebnici, ne bodové poznámky. | ||||
| V nápovědě můžete se podívat jak vypadá ideální članek. O vhodných změnách se lze poradit v diskusi. | ||||
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
Externí odkazy[upravit | editovat zdroj]
- Tuberkulóza na stefajir.cz
- Tuberkulóza kostí a kloubů - Přehledný článek referátového výběru z radiodiagnostiky svazek 51, č. 1/2005
- Tuberkulóza a respirační nemoci (ÚZIS ČR)
Použitá literatura[upravit | editovat zdroj]
- HOMOLKA, Jiří, et al. Vnitřní lékařství Svazek III. první vydání. Praha : nakladatelství Galen, 2001. 122 s. s. 60 – 71. ISBN 80-7262-131-9.