Růstový hormon
(přesměrováno z STH)
| Růstový hormon | |
Prostorový vzorec růstového hormonu | |
| Žláza | adenohypofýza |
|---|---|
| Struktura | 1-řetezová struktrura o 191 AMK |
| Receptor | receptory pro růstový faktor |
| Účinky | zvýšení proteosyntézy, uvolňení mastných kyselin z tkání, diabetogenní |
| OMIM | 139250 |
Obecně o růstovém hormonu
Struktura, syntéza
Růstový hormon (somatotropin, somatotropní hormon, STH, growth hormone, GH) je lineární polypeptid o 191 aminokyselinách se dvěma vnitřními disulfidickými můstky a Mr 21 500. Z růstových hormonů jiných savců se mu imunologicky a chemicky blíží jen STH opičí. Ten je také jediný u člověka biologicky účinný, ostatní jsou zcela neúčinné. Somatotropin vzniká z většího prekurzoru o Mr 28 000, tzv. pre-STH (pre-GH), který se také secernuje do krve, ale nemá fyziologický účinek. STH je syntetizovaný a secernovaný v adenohypofyzárních somatotropech, které tvoří přibližně 50 % buněk adenohypofýzy a (spolu s laktotropy) patří mezi acidofilní sekreční buňky předního laloku hypofýzy, barvící se kyselými barvivy (např. eosinem).
Receptor pro STH
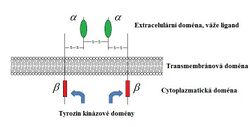
Receptor pro růstový hormon je protein o 620 aminokyselinách s velkou extracelulární částí, transmembránovou doménou a velkou částí molekuly v cytoplazmě, patřící do rodiny cytokinových receptorů. STH má dvě vazebná místa pro receptory, tzn. když se naváže na jednu receptorovou podjednotku, druhé vazebné místo somatotropinu přitáhne druhou podjednotku receptoru. Tím vzniká homodimer, který je nezbytný pro aktivaci receptoru a následně různých intracelulárních kaskád (především cestou JAK2-Stat aktivace genů v jádře).
Transport STH
V plazmě se STH váže na GHBP (GH binding protein), který je velkým fragmentem extracelulární domény receptoru. GHBP vzniká pravděpodobně štěpením receptorů pro STH a jeho koncentrace je tedy úměrná počtu receptorů pro STH v tkáních. Vázána je asi polovina aktivity STH, čímž vzniká rezerva STH, která může vyrovnávat velké výkyvy v jeho sekreci. Volný STH má v krvi poločas 20–50 min. Radioimunoanalýza stanoví jak volnou, tak vázanou formu, protože používané protilátky mají vyšší afinitu vůči hormonu než vůči vazebným proteinům.
Hodnoty
- zdraví dospělí secernují přibližně 40 µg STH za den (18,6 nmol/den);
- dospívající mladí lidé secernují asi 700 µg/den (32,5 nmol/den);
- denní výdej hormonu u dospělých byl vypočten na 0,2–1,0 mg/den;
- u dospělých nalačno je ranní koncentrace STH v krvi pod 5 ng/ml (232 pm/l), někdy ještě nižší (2 ng/ml).
Geny
Gen pro STH je umístěn na dlouhém raménku chromozomu 17 ve shluku pěti genů: STH-N kóduje lidský STH, STH2 kóduje variantu STH vytvářeného v placentě, CSH1 a CSH2 kódující prolaktin a CSHP1, která kóduje variantu prolaktinové molekuly. STH, který je produktem genu STH-N je přítomen v největším množství a představuje asi 75 % STH v krvi.
Gen pro hCS
Gen STH2 se exprimuje hlavně v placentě a jeho produktem je lidský choriový somatomamotropin (hCS), který má také 191 aminokyselin, ale od „normálního“ STH se ve 13 aminokyselinách liší. Je produkován syncytiotrofoblastem, v mateřské krvi se během těhotenství nachází ve velkém množství, ale jen málo přechází do krve plodu. Zpětně může u matky snížit sekreci STH z hypofýzy. Předpokládá se, že hCS má laktogenní účinek (pozitivní vliv na růst mléčné žlázy a na laktaci) a většinu účinků růstového hormonu: působí retenci dusíku, draslíku a vápníku, lipolýzu a pokles utilizace glukózy v těhotenství, což napomáhá přívodu glukózy do plodu. Množství produkovaného hCS je úměrné velikosti placenty.
Sekrece STH
Řízení sekrece hypothalamem
Sekrece STH je řízena dvěma hypothalamickými hormony, které jsou secernovány do portální hypofyzární krve:
- GHRH (STH-RH, GRH, somatoliberin) – působí stimulačně.
- Somatostatin (GHIH) – působí inhibičně.
Protože nelze přímo měřit ani GRH ani somatostatin, je nutné považovat změnu v sekreci STH za projev součtu obou těchto hypothalamických hormonů. Kromě této regulace se na regulaci sekrece STH podílí řada dalších faktorů (viz dále).
GHRH
GRH stimuluje syntézu i sekreci STH v somatotropech adenohypofýzy (tvorbou cAMP). V lidském hypothalamu je přítomen GRH o 40 i o 44 aminokyselinách. Neurony secernující GRH jsou lokalizovány v nuclei arcuati a jejich axony končí v zevní vrstvě eminentia medialis. GRH se syntetizuje z většího prekurzoru o 107 nebo 108 aminokyselinách (liší se přítomností, resp. nepřítomností serinu na pozici 103). Lidský GRH se silně podobá mnohým gastrointestinálním peptidům, včetně sekretinu, gastrinu, vasoaktivního intestinálního peptidu (VIP) a žaludečního inhibičního peptidu. Poločas GRH je 50 min. Podání GRH vede k rychlé sekreci STH (během minut), vrcholu dosáhne po 30 minutách a účinek přetrvává 60–120 minut.
Somatostatin
Somatostatin inhibuje sekreci STH (snižuje tvorbu cAMP v somatotropech) i TSH (tím, že zvyšuje přímý inhibiční účinek thyroidálních hormonů na adenohypofyzární thyreotropy). Buňky secernující somatostatin se nachází v periventrikulární oblasti hypothalamu bezprostředně nad optickým chiasmatem a jejich nervová zakončení jsou difuzně v zevní vrstvě eminentia medialis. Somatostatin je tetradekapeptid a kromě hypothalamu je také v D-buňkách Langerhansových ostrůvků pankreatu, v gastrointestinální sliznici a v parafolikulárních buňkách (C-buňky) štítné žlázy. Prekurzor somatostatinu má 116 aminokyselin. V hypothalamu je hlavní somatostatin-14, ve střevě je somatostatin-28. Somatostatin má též silné inhibiční účinky na další hormony, včetně insulinu a glukagonu (parakrinně v Langerhansových ostrůvkách), gastrinu, sekretinu a VIP (v gastrointestinální sliznici). Sekrece somatostatinu se zvyšuje při zvýšené hladině STH a IGF-I (viz dále). Dlouhopůsobící syntetický analog somatostatinu (oktreotidacetát) se využívá v terapii (pro stavy nadbytku STH).
Nárazová sekrece
STH se do krve vyplavuje v pulzech. Tato nepravidelná, intermitentní sekrece je spojená se spánkem a závisí na věku. Vrcholu dosahuje za 1–4 hodiny po usnutí (během spánkových fází 3 a 4). Tyto noční sekreční pulzy činí asi 70 % celkového množství secernovaného za den a jsou vyšší u dětí, s věkem se snižují. Sekrece GRH je epizodická a její zvýšení koreluje s navýšením sekrece STH. Sekrece somatostatinu je spíše tonická.
Inzulinu podobné růstové faktory
Účinek růstového hormonu je zprostředkován především insulinu podobnými růstovými faktory (IGF-I a IGF-II) (STH má ale také některé přímé účinky – cestou cAMP). IGF-I (původně somatomedin C) a IGF-II (původně somatomedin A) jsou hlavními a u lidí pravděpodobně jedinými somatomediny v krvi. Oba mají strukturu podobnou proinsulinové molekule a oba se váží na proteiny plazmy (což prodlužuje jejich poločas v krvi). Do současnosti bylo identifikováno šest IGF-vazebných bílkovin (IGFBP), které jsou různě distribuovány v různých tkáních. Všechny jsou přítomny v plazmě. Asi 95 % IGF cirkuluje v krvi ve vazbě na IGFBP-3, jehož hladina v séru je přímo úměrná koncentraci STH a nutričnímu stavu organismu. Nedostatek STH způsobuje nižší koncentrace IGF-I i IGF-II, ale nadbytek STH zvyšuje IGF-I aniž by ovlivnil IGF-II.
IGF-I
Jediný gen pro prepro- IGF-I je lokalizovaný na dlouhém raménku chromozomu 12. IGF-I je bázický polypeptid o 70 aminokyselinách. Jeho receptor (receptor typu I) se nachází na buněčné membráně a podobá se inzulinovému receptoru (dva alfa a dva beta řetězce). Vazbou IGF-I na receptory typu I dojde ke stimulaci tyrosinkinázy a následné autofosforylaci tyrosinových molekul, což vede k buněčné diferenciaci nebo dělení (příp. k obojímu). IGF-I receptory jsou „down-regulovány“ při zvýšené koncentraci IGF-I. Naopak snížené koncentrace IGF-I vedou k zmnožení IGF-I receptorů. Nejdůležitějším místem pro syntézu IGF-I jsou játra (ale je produkován i jinými orgány, např. chrupavkou). Zdá se, že se předává sousedícím buňkám, které ovlivňuje parakrinním působením (příp. je autokrinním faktorem, který ovlivňuje buňku, ze níž pochází), v krvi tak nemusí mít největší účinky.
- Účinky IGF-I
- zvyšuje zabudovávání sulfátu (SO4)2- do chrupavek a tím stimuluje jejich růst,
- stimulační vliv na hematopoezu,
- stimulační vliv na tvorbu ovariálních steroidů, proliferaci a diferenciaci myoblastů,
- diferenciace oční čočky.
- potlačuje sekreci STH a stimuluje sekreci somatostatinu.
Před narozením sekrece IGF-I na růstovém hormonu nezávisí (viz dále), po narození je však stimulována STH a IGF-I má výrazný stimulační účinek na růst. Koncentrace IGF-I v krvi stoupá v dětství a vrcholí v době puberty, pak klesá až k nízkým hodnotám ve stáří. IGF-I se v současnosti vyrábí rekombinantní DNA technologií. Podávání IGF-I zvyšuje retenci dusíku a snižuje dusík močoviny v krvi a stimuluje růst u STH resistentních pacientů (Laronův nanismus, viz dále).
IGF-II
IGF-II je neutrální peptid skládající se z 67 aminokyselin. Gen pro prepro-IGF-II je lokalizován na krátkém raménku chromozomu 11 (v blízkosti genu pro preproinsulin) a u dospělých se exprimuje jen v chorioidálním plexu a v meningách. Receptor typu II přednostně váže IGF-II a je totožný s manózo-6-fosfátovým receptorem, což je transmembránová bílkovina s jediným řetězcem. Většina účinků IGF-II se zdá být zprostředkována interakcí s receptorem typu I, byly popsány i nezávislé účinky IGF-II prostřednictvím receptoru typu II. IGF-II je na STH převážně nezávislý a má význam při růstu fétu před narozením.
Další faktory regulující sekreci STH
Vedle GRH a somatostatinu regulují sekreci STH další faktory:
- Stimulační
- hypoglykémie (např. podání 2-deoxyglukózy, která způsobí intracelulární deficit glukózy, se zvýší sekrece STH),
- příjem potravy s vysokým podílem proteinů, ale také proteínokalorická malnutrice (vede ke snížení tvorby IGF-I a tím k odpadnutí negativní zpětné vazby),
- intravenózní infuze aminokyselin (např. argininu), hladovění (díky tomu dojde k mobilizaci tuků jako zdroje energie a šetření proteinů),
- tělesná námaha, stres, dopaminergní a α-adrenergní agonisté.
Pohlavní hormony, především estrogeny, a ß-adrenergní antagonisté zvyšují reakce STH na stimulační podněty (jako jsou arginin, inzulin).
- Snižující hladinu
Perorální či intravenózní podání glukózy snižuje hladinu STH (využítí v diagnostickém testu akromegalie). Mastné kyseliny potlačují reakce STH na některé sekreční podněty, jako jsou arginin a hypoglykemie. Také nadbytek kortizolu a hypo- i hyperthyreózea snižují odpověď růstového hormonu na sekreční podněty. Sekreci STH inhibují ß-adrenergní agonisté a dopaminergní antagonisté.
Účinky růstového hormonu
Hlavním účinkem STH je stimulace lineárního růstu (většina růstového účinku je zprostředkována IGF-I):
- STH zvyšuje proteosyntézu prostřednictvím IGF-I tím, že zvyšuje vychytávání aminokyselin a přímo zvyšuje transkripci a translaci mRNA.
- STH snižuje proteokatabolismus mobilizací tuku (jako účinnějšího zdroje energie). Přímo vyvolává uvolnění mastných kyselin z tukové tkáně (tím podporuje ketogenezi) a zesiluje jejich konverzi na acetyl-CO.
- STH působí také na metabolismus sacharidů. Je diabetogenní, protože zvyšuje výdej glykogenu z jater a má ve svalech antiinzulinový účinek.
- Inzulinorezistence
Jeho nadbytek snižuje utilizaci sacharidů (inhibuje fosforylaci glukózy) a porušuje vychytávání glukózy v buňkách. Tato insulinoresistence je patrně způsobena postreceptorovou poruchou účinku insulinu. STH tak zhoršuje klinický diabetes a při nadprodukci růstového hormonu (tumor adenohypofýzy secernující STH) onemocní diabetem 25 % nemocných. Růstový hormon přímo nestimuluje sekreci inzulinu, ale hyperglykémie, kterou vyvolává, sekundárně stimuluje pankreas a může nakonec vést až k vyčerpání B-buněk (snížení tvorby inzulinu). Růstový hormon způsobuje pozitivní bilanci dusíku a fosforu. Zvyšuje hladinu fosfátů v plazmě a snižuje hladiny dusíku močoviny a aminokyselin v krvi. Nezávisle na nadledvinách (aldosteronu) se snižuje exkrece Na+ a K+ (tyto elektrolyty jsou směřovány do rostoucích tkání). Dále se zvyšuje resorpce Ca2+ v trávicím ústrojí a vylučování 4-hydroxyprolinu (z důvodu zvýšené obměny kolagenu).
Růst a růstový hormon
Úloha růstového hormonu v prenatálním růstu je pravděpodobně pouze okrajová (přestože jsou hodnoty STH v plazmě fétů vysoké). Předpokládá se, že během intrauterinního života je růst plodu řízen prostřednictvím IGF-I. Fetální IGF-I je regulován prostřednictvím transportu glukózy placentou, který řídí také uvolňování fetálního inzulínu. Osa glukóza-inzulín-IGF-I se tak primárně uplatňuje v prenatálním růstu. Postnatální růst je regulován osou růstový hormon-IGF-I, a proto po narození dochází k vzestupu hladiny IGF-I. Při narození jsou koncentrace STH zvýšené, ale koncentrace IGF-I jsou u novorozenců poměrně nízké. Poté klidové hladiny STH klesají, ale objevují se pulzy sekrece STH, zejména v pubertě (pohlavní steroidy zvyšují amplitudu pulzů sekrece STH). Tím se během dětství zvyšují hladiny IGF-I a dosahují maxima ve 13–17 letech. Hladiny IGF-II se však během postnatálního života nemění.
Prenatálně
Systém IGF-I a II a jeho vazebných bílkovin je jedním z endokrinních a parakrinních růstových systémů, které regulují fetální a placentární růst. Hladiny IGFs a IGFBPs jsou u plodu významně ovlivňovány úrovní výživy. Při nedostatečné výživě hladiny IGF-I a IGFBP-3 klesají a hladina IGFBP-2 stoupá. Děti s mutací IGF-I genu se rodí s nízkou porodní hmotností, trpí postnatální růstovou poruchou, mentální retardací a inzulinorezistencí. V průběhu nitroděložního života se u rostoucího plodu hladiny IGF-I postupně zvyšují od 18. do 40. týdne gestace. U dětí, které se narodily s nízkou porodní hmotností, je již v pupečníkové krvi signifikantně nižší hladina IGF-I a IGFBP-3 oproti dětem s hmotností přiměřenou k věku (zatímco hladiny IGFBP-1 jsou u těchto dětí významně vyšší).
U řady onemocnění v dospělosti, mezi která patří hypertenze, ischemická choroba srdeční nebo diabetes mellitus 2. typu, se předpokládá, že jejich vznik, průběh i prognóza závisí na společném působení faktorů zevního prostředí a genetických vloh. Mezi rizikové faktory patří i intrauterinní porucha fetálního růstu následně vedoucí k nižší porodní hmotnosti a délce dítěte při narození.
IUGR
Intrauterinní růstová retardace (IUGR) a nízká porodní hmotnost a délka vzhledem ke gestačnímu věku (SGA) se vyskytují přibližně u 3 % dětí. Intrauterinní růst je ovlivňován celou řadou faktorů fetálních, maternálních, placentárních i demografických. Zdá se, že vhodným kandidátním systémem pro spojení mezi intrauterinní růstovou poruchou a některými chorobami v dospělosti by mohl být systém IGF-I, IGF-II a jejich vazebných bílkovin (IGFBP), stejně jako některé polymorfismy v promotoru genu IGF-I.
Postnatálně
U mladých lidí, u kterých ještě růstové štěrbiny nejsou srostlé s diafýzami dlouhých kostí, může být růst stimulován růstovým hormonem nebo naopak inhibován jeho nedostatkem. Při protrahovaném působení vzniká gigantismus. Jakmile se epifyzární štěrbiny uzavřou, není nadále možný růst do délky. Pokud je poté STH v nadbytku, vyvolává charakteristické deformity kostí i měkkých tkání, označované jako akromegalie.
Nadbytek STH
Tumory ze somatotropních buněk adenohypofýzy uvolňují velká kvanta STH, což vede:
- u dětí ke gigantismu,
- u dospělých k akromegalii.
Akromegalie
U nemocných postižených akromegalií je hypersekrece STH ve 20–40 % provázena také hypersekrecí prolaktinu. Akromegalie může být způsobena jak intrahypofyzárními, tak extrahypofyzárními tumory secernujícími růstový hormon, a také hypothalamickými tumory secernujícími GRH (ty jsou však vzácné). Hlavními nálezy při akromegalii jsou projevy lokálního působení nádoru (zvětšení tureckého sedla, bolesti hlavy, zrakové poruchy) a dále projevy z nadbytku STH:
- zvětšené nohy a ruce, protruse dolní čelisti (prognácie);
- nadměrný růst tvářových, čelních a bazálních kostí obličejové části lebky a tím hrubý výraz obličeje (akromegalická facies);
- zvyšuje se ochlupení těla (hirsutismus);
- změny skeletu a sklon k osteoartritidě;
- laktace i bez těhotenství (u 4 %).
Gigantismus
Pro hypofyzární gigantismus je typický nadměrný lineární růst. Růstová rychlost bývá nadměrně velká a vedle vyšší postavy mohou být přítomné i ostatní somatické příznaky typické pro akromegalii.
Nedostatek STH
Výskyt nedostatku STH se odhaduje na 1:10 000 v celosvětovém měřítku.
Poruchy hypofýzy
Většině pacientů s nedostatkem růstového hormonu zřejmě chybí GRH. Někteří z nich mají dostatečný počet adenohypofyzárních somatotropů se značnými zásobami STH. Dlouhodobá léčba GRH u těchto pacientů může vést k uvolnění STH a ke zlepšení růstu. Pacienti s hypofyzárními nádory nebo vzácné případy s kongenitální absencí hypofýzy somatotropy nemají. V minulosti byly také popsány rodiny, které postrádají různé části STH genu zodpovědné za tvorbu STH. Tito jedinci zpočátku odpovídají na podávání exogenního STH, ale u řady z nich se záhy objevují vysoké hladiny protilátek, které ukončí příznivý průběh terapie.
Porucha receptorů pro STH
V jiné skupině nanických pacientů jsou plazmatické hladiny STH normální nebo zvýšené, ale receptory pro STH jsou areaktivní (nebo úplně chybí) následkem mutace genu pro receptor se ztrátou funkce. Výsledný stav se označuje jako necitlivost na růstový hormon – Laronův nanismus, který je charakterizován nízkými plazmatickými koncentracemi IGF-I. Po podání exogenního STH hodnoty IGF-I nestoupají, ale podání IGF-I zvýší rychlost růstu a potlačí koncentrace STH. V plazmě je výrazně snížená také hladina IGFBP-3. Tato porucha je děděná autozomálně recesivně.
- Defekt tvorby IGF-I
Podobně afričtí pygmejové mají v plazmě normální koncentrace STH, nízké hodnoty IGF-I a normální koncentrace IGF-II. Na exogenní STH nereagují zlepšením rychlosti růstu a zvýšením hladin IGF-I, protože mají kongenitální neschopnost vytvářet IGF-I, která má větší význam pro stimulaci růstu než IGF-II. Pubertální růstový spurt (náhlé zrychlení růstu) u dětí pygmejů chybí, což naznačuje, že IGF-I je nezbytný pro dosažení normálního vrcholu růstové rychlosti. Pravděpodobně by léčba pomocí IGF-I urychlila růst v této populaci během dětství a puberty, ale o takovéto léčbě dosud neexistují žádné zprávy.
Klinické projevy
Vrozený nedostatek
- normální délka těla při narození;
- záhy po porodu dojde ke zpomalení růstové rychlosti (lze odhalit pečlivě provedenými měřeními během prvního roku);
- pacienti mají krátkou postavu, jsou obézní s nezralým výrazem ve tváři, vysokým hlasem a opožděním kostní maturace;
- u novorozenců nebo dětí může být přítomna hypoglykémie a křeče, chlapci mohou mít mikropenis.
Inteligence je u nemocných s nedostatkem STH normální, pokud nebyl vývoj mozku narušen opakovanou nebo těžkou hypoglykémií. Dále se mohou objevit anatomické defekty ve střední čáře: optická hypoplasie s poruchami vidění od nystagmu až po slepotu kombinovaná s různými hypothalamickými poruchami (včetně diabetes insipidus), asi u poloviny pacientů chybí septum pellucidum (na CT nebo MRI), rozštěp patra postihne asi 7 % pacientů. Jsou popisovány také lehčí formy částečného nedostatku STH. Existuje několik druhů vrozeného deficitu STH:
- typ IA je děděn autozomálně recesivně, pacienti mají poruchu v STH genu, některé děti mají krátkou porodní délku;
- typ IB se dědí také autozomálně recesivně, ale nenachází se zde genová deplece;
- typ II se dědí autozomálně dominantně;
- pacienti postižení typem III trpí nedostatkem STH vázaným na X-chromozom.
Získaný nedostatek
Pokud se objeví nedostatek STH v pozdním dětství či adolescenci, jedná se o získaný nedostatek STH, jehož příčinou může být kraniofaryngeom, germinom, gliom apod. Pokud se objeví i projevy nedostatku jiných hypofyzárních hormonů, může jít i o hypothalamo-hypofyzární nádor. Také syndrom prázdné selly (hypothalamo-hypofyzární abnormality) může být spojen s nedostatkem STH, častěji v dětství než v dospělosti. Ozařování hlavy v hypothalamo-hypofyzární oblasti při léčbě nádorů hlavy může vést za 6–24 měsíců k nedostatku růstového hormonu jako důsledek poškození hypothalamu nebo hypofýzy. Je nutné tyto pacienty po ozařování pečlivě sledovat z hlediska růstových poruch.
Diagnostika koncentrace STH
Bazální hodnoty STH jsou nízké u zdravých dětí i u pacientů s nedostatkem STH. Proto je nedostatek STH diagnostikován pomocí nedostatečného vzestupu STH v séru po provokační stimulaci.
![]() Testy nemusí odhalit nedostatek STH, pokud je odpověď STH na stimulaci normální.
Testy nemusí odhalit nedostatek STH, pokud je odpověď STH na stimulaci normální.
S výjimkou vyšetření ve spánku by měly být testy prováděny po celonočním půstu (protože např. příjem sacharidů odpověď STH potlačuje, viz výše). Sekrece STH je inhibována také při obezitě, a proto „silnější“ děti mohou mít zdánlivý nedostatek STH.
Hladiny STH v séru by měly stoupnou během spánku ve stádiu 3 a 4 (asi 90 minut po usnutí) nebo 10 minut po intenzivním cvičení. Po celonočním půstu by měly hladiny STH stoupnout také po infuzi argininu či perorálně podané levodopy (agonista dopaminu). Hladiny STH též stoupají při akutní hypoglykémii po podání inzulínu. Tento inzulinový toleranční test s sebou však nese riziko křečí v případě, že dojde k nadměrnému poklesu hladiny glukózy. Pacient proto musí být pod dohledem lékaře, nesmí mít v anamnéze výskyt hypoglykemických křečí a na začátku testu musí mít normální hladinu glukózy. Během 20–40 minut dojde k 50 % poklesu krevní glukózy, který by měl být následován vzestupem STH (a kortizolu) v séru. Je třeba průběžně sledovat glykémii a mít připravenou intravenózní cestu pro infuzi 10−25% roztoku glukózy v případě, že pacient ztratí vědomí a upadne do hypoglykemických křečí (po podání infuze však glykémie nesmí příliš vysoko překročit rozmezí, jinak by hrozila hyperosmolalita!).
Léčba v ČR
Od roku 1992 je v České republice léčba růstovým hormonem plně hrazena ze zdravotního pojištění (přičemž léčba jednoho hypofyzárního nanika u nás stojí kolem 250 000–400 000 ročně). Indikací k léčbě STH, který je produkován rekombinantní DNA technologií (viz dále), je v dětském věku vrozený nebo získaný deficit růstového hormonu (viz výše), Turnerův syndrom, od roku 1995 růstové selhání v důsledku chronické renální insuficience (dochází k určité resistenci k působení STH a IGF-I), od roku 2001 Prader-Williho syndrom a od roku 2003 postnatální růstové selhání navazující na intrauterinní růstovou retardaci (novorozenec má nízkou porodní hmotnost nebo délku, u 10–15 % z takto postižených dětí nedochází k postnatální růstové akceleraci z důvodu snížené produkce růstového hormonu nebo snížené citlivosti k STH). U těžkého deficitu růstového hormonu, z důvodu jeho metabolických účinků, se pokračuje v jeho podávání malou dávkou i po ukončení růstu v období adolescence a v dospělém věku. Od roku 2020 je také indikován u RASopatií, jako je Noonanův syndrom.
Děti jsou léčeny ve 12 pediatrických centrech v České republice. Děti s chronickou renální insuficiencí jsou léčeny v centrech, kde jsou současně léčeny dialýzou. Růstový hormon je aplikován denně před spaním (aby se napodobil přirozený rytmus) do podkoží pomocí aplikačních per, která zajišťují jeho přesné dávkování. Léčené děti jsou pravidelně sledovány z hlediska možných nežádoucích účinků terapie – poruchy glukózové tolerance, retence natria a vody, v ojedinělých případech je popisována epifyzeolýza hlavice femuru, u Turnerova syndromu recidivy lymfedémů.
Rekombinantní DNA technologie
Do roku 1986 byla jedinou klasickou metodou, jak léčit nedostatek STH, substituční léčba lidským STH (hSTH) od mrtvých dárců. V roce 1985 a později byla diagnostikována Creutzfeldtova-Jakobova choroba, degenerativní neurologické onemocnění (jinak vzácné u mladých pacientů), které vzniklo za 10–15 let od doby, kdy dostali přirozený hSTH. Protože bylo možné, že hypofýzy lidských dárců byly kontaminovány priony a po přenosu na pacienty s nedostatkem STH způsobily jejich smrt, byl přirozený růstový hormon ze všech zdrojů stažen z oběhu. Růstový hormon se nyní získává rekombinantní DNA technologií. Komerční růstový hormon, který je dnes běžně k dispozici, má 191 aminokyselin v přirozené sekvenci (somatropin) a 192 aminokyselin v methionylové formě (somatrem). GRH byl poprvé izolován z pankreatického tumoru stimulujícího sekreci STH (GRH z pankreatických nádorů má stejnou strukturu jako hypothalamický GRH). Také IGF-I se nyní vyrábí rekombinantní DNA technologií.
Závěr
Hladina růstového hormonu musí být neustále regulována. Jak vysoké, tak nízké koncentrace STH způsobují vážné zdravotní poruchy. Terapie růstovým hormonem má pozitivní vliv u pacientů, kteří jsou k této léčbě indikováni. Důležité je rychlé zahájení léčby, které přináší šanci na lepší celkový účinek terapie. Včasné podchycení růstové poruchy u dítěte, stanovení správné diagnózy a včasná terapie růstovým hormonem zásadně ovlivňují celkový zdravotní stav a konečnou výšku dětských pacientů.
Odkazy
Související články
Externí odkazy
Zdroj
Se svolením autorky Kláry Mědílkové
Použitá literatura
- GREENSPAN, F. S a J.D BAXTER. Základní a klinická endokrinologie. 1. vydání. H+H, 2003. ISBN 80-86022-56-0.
- GANONG, William F. Přehled lékařské fyziologieb. 20. vydání. Galén, 2005. ISBN 80-7262-311-7.
- TROJAN, Stanislav. Přehled lékařské fyziologie. 4. vydání. Grada, 2003. ISBN 80-247-0512-5.
- BLAHOŠ, J a O BLEHA. Endokrinologie. 1. vydání. 1979.
- KYTNAROVÁ, J, B ZLATOHLÁVKOVÁ a M FEDOROVÁ. Intrauterinní růstová retardace a fetální původ chorob v dospělosti. Česko-slovenská pediatrie. 2008, roč. 63, no. 6, s. 320-326, ISSN 1803-6597.
- POMAHAČOVÁ, R. Léčba růstovým hormonem v dětském věku. Farmakoterapie. 2007, roč. 6, no. 5, s. 501-506, ISSN 1803-6597.