Virové infekce nervového systému
Virové infekce CNS se většinou vyskytují v rámci generalizovaných viróz. Často bývá poškozeno více nervových struktur současně.
- vstupní brána virové infekce: respirační trakt, gastrointestinální trakt, urogenitální trakt, kůže
- infekce se šíří do CNS podél periferních nervů/hematogenně
- postižení: plen mozkových → meningitida, tkáně mozku a míchy → encefalitida či myelitida, předních rohů → poliomyelitida, senzitivních ganglií zadních kořenů míchy → radikulitida
- infekce akutní až chronickou, virus může přežívat v nervových strukturách roky asymptomaticky, řada viróz sezónní výskyt
- imunosuprese a cytostatika tvoří podmínky pro množení viru
- aktivní imunizace (dnes např. polioviry vzácné)
- diagnostika: průkaz viru z cerebrospinálního moku, stolice, nosohltanu, nárůst titru protilátek v moku nebo krvi
- léčba většiny viróz jen symptomatická, výjimka: herpes viry – aciklovir
- u některých onemocnění k dispozici antivirová séra, u jiných se provádí aktivní imunizace [1]
Virová meningitida
Virová meningitida je nejběžnější virovou infekcí CNS spolu se zánětem měkkých mozkových obalů (leptomeningy). Aseptická meningitis zahrnuje vedle virové i jiné formy meningitidy, kde kultivace neodhalí původce. Výskyt virové meningitidy je obtížné sledovat, avšak udává se, že postihuje asi 1 ze 3000 pacientů s virózou.[2]
Etiologie
Mezi nejčastější původce patří
- enteroviry – v současnosti ve více než 85 % případů[2]),
- virus příušnic,
- HSV 2,
- EBV,
- vzácně lymfocytární choriomeningitis, AIDS.
Patogeneze
Virový patogen se může do CNS dostat 2 způsoby: hematogenně (nejčastěji) a neurogenně (typické pro herpesviry)[2];
- V období jara postihuje mladé pacienty virus příušnic, parotitidu může komplikovat meningitida, možnost reziduální poruchy sluchu;
- mononukleózu vyvolává EBV, postihuje mladistvé, může ji komplikovat serózní meningitis, v krevním obraze monocytóza, zvýšená únava trvá několik měsíců !;
- enterovirové infekce (způsobené ECHO viry) bývají u mladistvých sezónně v létě a na podzim, šíří se fekálně-orální cestou, promořují hlavně dětskou populaci do jednoho roku, častější je v nižších sociálních skupinách;
- viry Coxsackie působí C–virózy s krutými bolestmi svalů;
- HSV 2 odpovídá za 5 % virových meningitid, ¼ těchto nemocných má primární genitální infekci;[1]
- lymfocytární choriomeningitis se šíří vzdušnou cestou z výkalů hlodavců;
- na infekci HIV myslíme u vysoce rizikových skupin, HIV protilátky se objeví za 1–3 měsíce[1] od začátku nemoci.

Klinické příznaky
- 1) Prodromální fáze (chřipková) – teplota, bolest svalů a v krku, průjmy, exantém, únava a malátnost; trvá 3–7 dní
- fáze latence – 2–5 dnů prakticky bez obtíží
- 2) Fáze neuroinfekce – fotofóbie, cefalea, nauzea až zvracení, závrať, meningeální příznaky, spavost;
- uzdravení obvykle do 2 týdnů;
- některé případy mohou proběhnout asmyptomaticky nebo pouze první fází.
Patologicko-anatomický obraz
Diferenciální diagnostika
- Subakutní nástup odlišuje skupinu klinicky závažných meningitid;
- tuberkulózní a mykotická meningitida, leptospiróza, sarkoidóza, karcinomatóza mening, částečně léčená bakteriální meningitida;
- mírným, lehkým průběhem a spontánním uzdravením se akutní meningitidy liší od závažného průběhu a prognózy těchto subakututních a chronických meningitid.
Pomocná vyšetření
- Likvor z lumbální punkce: proteinocytologická asociace, převaha lymfocytů nad monocyty, lehká proteinorachie;
- kultivace viru z: likvoru (při časném odběru), výtěru nosu, krku, stolice;
- vzestup titru v sérologických testech v akutní fázi virózy oproti rekonvalescenci;
- sedimentace obvykle normální, leukocytóza nanejvýš mírná;
- průběh onemocnění mírný;
- identifikace viru se nezdaří zhruba ve 20–40 %[1].
Léčba
- Symptomatická a podpůrná s klidem a přísunem vitaminů;
- acyclovir i.v. – při průkazu HSV 1. nebo 2. typu;
- prognóza je vždy dobrá (sebelimitující onemocnění – "self-limited disease" s kompletní úzdravou za 7–10 dní[2]).
Virové encefalitidy
Vyskytují se nejvíce v tropech. Viry působí na mozek 4 způsoby:
- přímo (akutní encefalitidy či meningoencephalitidy)
- po různé latenci („pomalá“ virová encefalitida)
- nepřímo přes imunitní systém (alergická, postinfekční případně postvakcinační encefalomyelitida)
- v rámci virové infekce se vyvíjí i encefalopatie (Reyův syndrom)
Akutní virová encefalitida
Důsledkem je postižení neuronů a glie za vzniku zánětu a edému.
Etiologie
- Viry příušnic, HSV, VZV, EBV.
- Podstatná vazba na vektor: klíště – klíšťová a ruská jaroletní encefalitida, komár – západní koňská nemoc (USA), západní nilská encefalitida (Afrika).
- Postinfekční encefalitidy – navázaly na dětské infekce (spalničky, plané neštovice, zarděnky), nejde o přímé působení viru.
Klinické projevy
- Celkové projevy („chřipkové“): bolesti svalů, teplota, cefalea, meningeální reakce, zmnožení buněk v likvoru.
- Příznaky mozkového postižení – ložiskové/difuzní, dle lokalizace.
- Při postižení hemisfér → epilepsie, mimovolní pohyby, parézy, zmatenost, poruchy řeči.
- Rhombencephalits = postižení struktur mozečku a kmene.
- Postižení mezencefala → okohybné a autonomní poruchy.
- Postižení mozečku → ataxie, dysartrie.
- Postižení kmene → nystagmus, kvadruparéza, parézy hlavových nervů.
- Postižení míchy → smíšená motorická, senzitivní a autonomní dysfunkce.
Prognóza
- Trvá obvykle několik týdnů;
- prognóza závisí na druhu viru;
- mortalita při infekci HSV 20–30 %, u příušnic jen 2 %;[1]
- rovněž následky z neurologického hlediska různě závažné.
Klíšťová encefalitida
Klíšťová (meningo)encefalitida (KME) je onemocnění vyvolané virem klíšťové meningoencefalitidy, který patří mezi arboviry. Onemocnění může probíhat pod obrazem meningitidy, meningoencefalitidy až závažné encefalomyelitidy. Průběh je variabilní – od abortivních forem (s málo vyjádřenými příznaky) až po typicky dvoufázový průběh s postižením centrální nervové soustavy. Základem klinického obrazu jsou febrilie, bolesti hlavy a neurologické příznaky. Specifická antivirová terapie neexistuje, léčba je pouze symptomatická. Úmrtnost KME je nízká, ale poměrně časté jsou trvalé neurologické následky. Proti KME lze očkovat.[3]
Virus klíšťové meningoencefalitidy patří mezi nejčastější původce aseptických neuroinfekcí v České republice. U dětí převažuje klinický obraz meningitidy, až 2/3 dětí vykazuje po prodělání KME deficit v kognitivních funkcích a má problémy s pamětí.[4][5][3]
Epidemiologie
Klíšťová encefalitida je lokální sezónní neuroinfekce.[1]
- Původce: arbovirus (tj. virus přenášený členovci, obalený RNA virus) z čeledi Flaviviridae.
- Rezervoár infekce: drobní hlodavci a větší lesní zvířata, ovce, kozy, ale také šelmy.
- Přenos (vektor): sáním krve infikovanými nymfami či dospělci klíštěte obecného (Ixodes ricinus);
- virus je ve slinách klíšťat, proto stačí k přenosu krátká doba sání;
- virus přežívá ve slinných žlázách klíštěte, u klíštěte dochází i k transovariálnímu přenosu viru;
- promořenost klíšťat v endemických oblastech je až 1 %;
- vzácněji alimentárně – konzumací nepasterizovaného mléka infikovaných koz a ovcí.
- Inkubační doba: 3–28 dní.[6][3]
Hlášený výskyt klíšťové encefalitidy v České republice v letech 2000–2009 je 500–1000 případů ročně, tzn. 5–10 nemocných na 100 000 obyvatel a rok.[7] V ČR je známa teprve od roku 1945 a výskyt je nejčastější v povodí Vltavy, Berounky a Sázavy, ve středních a jižních Čechách, nejčastěji od dubna do října.
Klinické příznaky a průběh
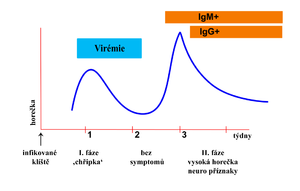
Inkubační doba onemocnění je 7–14 dnů, s krajním rozmezím 3–30 dnů.[8][9] Většina nákaz je inaparentních. Po 1–3 týdnech[6] inkubace je většinou typický dvoufázový průběh:
- 1. fáze („chřipková“) – virémie s bolestí hlavy a svalů, zvýšenou teplotou, únavou, stav se za několik dní zlepší. Následuje zdánlivé uzdravení ve formě afebrilního období (2–7 dní)[6].
- asymptomatické období, které trvá 1–20 dnů.[10]
- 2. fáze – meningeální příznaky: cefalea, světloplachost, encefalomyelitické příznaky: alterace vědomí (spavost až kóma), poruchy hlavových nervů, bulbární syndrom, chabé parézy končetin; vysoké horečky, porucha spánku, zvracení, třesy.
Na základě převažujícího postižení můžeme encefalitidu rozdělit na formu:
- inaparentní (pouze tvorba specifických protilátek);
- abortivní (necharakteristické příznaky podobné chřipkovému onemocnění);
- meningitická (aseptická meningitida);
- encefalická (postižení šedé a bílé hmoty mozkové s neurologickými příznaky);
- encefalomyelitická (postižení šedé, bílé hmoty a předních rohů míšních)
- mohou se objevit chabé parézy, zejména pažního pletence, protože nejčastěji jsou procesem postiženy segmenty C5–7.
- bulbocervikální (postižení prodloužené míchy);
Diagnostika
- pozitivní meningeální příznaky u lidí žijících v endemické oblasti;
- anamnéza typického dvoufázového průběhu;
- údaj o přisátí klíštěte – udává jen část pacientů s KME;
- průkaz specifických protilátek ze séra – ELISA s průkazem časných protilátek IgM, velmi rychle se tvoří i protilátky třídy IgG, u kterých lze stanovit jejich aviditu;
- další sérologické metody: specifický virus neutralizační test, vzestup specifických protilátek (KFR, HIT);
- vyšetření likvoru: aseptický zánět s počtem leukocytů kolísající od 100–200 leukocytů/μl, mírně zvýšená hladina bílkoviny;
- EEG v akutní fázi: difuzně patologický záznam s převahou pomalých vln.[3]
Léčba
Dosud je jen symptomatická (analgetika, antiemetika, antipyretika), důležitý je zejména klidový režim. Může se provést odlehčovací lumbální punkce (v CSF desítky až stovky lymfocytů, mírně vyšší bílkovina). Parézy léčíme podáváním vit. B a rehabilitací. Příznivě působí i antiedematózní léčba (manitol) a kortikoidy. Doporučuje se vyhýbat se slunci, delšímu sledování televize a vyšší duševní zátěži.
Prevence
Očkování vakcínou s inaktivovaným virem (FSME-IMMUN (Baxter) od roku 1976 a Encepur (Novartis) od roku 1991). Základní vakcinační schéma se skládá ze 3 dávek. Vakcíny jsou výborně tolerované, jako nejčastější nežádoucí reakce se uvádí teplota v rozmezí 38,0–39,0 °C (u 20 % dětí; nejčastěji ve věkové skupině 1–3 let; nejvíce v období od února do března, tedy v období častých respiračních infektů), dále bolest v místě vpichu a vzácněji svalová slabost. Světová zdravotnická organizace doporučuje vakcinaci proti klíšťové encefalitidě všem osobám žijícím v endemické oblasti, včetně dětí.[3]
Součástí prevence onemocnění jsou i režimová opatření zahrnující vhodné oblečení pokrývající celé tělo, používání repelentů, časné odstranění přisátého klíštěte a desinfekce místa vpichu.
Prevencí je též pití pasterizovaného mléka (šíří se i mlékem infikovaných zvířat, včetně mléka kravského.[11]).
Prognóza a následky
Těžší formy vyžadují rekonvalescenci trvající týdny až měsíce. Přetrvávají rezidua (u 10 % pacientů)[12] v podobě periferních chabých paréz, poruch paměti, soustředění a spánku.
Herpetická meningoencefalitida
| Herpetická encefalitida | |
| Herpesviral encephalitis | |
| Encephalitis herpetica | |
 Hemoragická HSV encefalitida | |
| Původce | HSV 1, HSV 2 (u novorozenců) |
|---|---|
| Přenos | slinami a sekretem nemocných, autoinokulace, kontaminované prsty a předměty [13] |
| Inkubační doba | 2–12 dní |
| Klinický obraz | většinou nevýrazné chřipkovité příznaky, v průběhu několika dnů dysfázie až afázie, porucha vědomí, křeče[13] |
| Léčba | aciklovir i.v. (zahájíme na základě klinického podezření)[13] |
| Klasifikace a odkazy | |
| MKN | B00.4+ |
| MeSH ID | D020803 |
| MedlinePlus | 001415 |
| Medscape | 1166498 |
</noinclude>
- HSV typ I – herpes labialis et oralis – encefalitis.
- HSV typ II – herpes genitalis – serózní meningitis novorozenců.
Etiologie
- K herpetickým DNA virům řadíme: HSV typu I a II, VZV, EBV, CMV;
- schopné dlouhodobě latentně přežívat v nervové tkáni s možností exacerbace infekce;
- přenos po celý rok ve všech věkových skupinách – kontaktem, vzdušnou cestou;
- HSV typ I
- vyvolává vážnou hemoragicko–nekrotickou encefalitidu postihující selektivně frontotemporální oblast, 30% úmrtnost
- HSV typ II
- působí serózní meningitis – jako jiné virové meningitidy[1].
Patologicko-anatomický obraz
- Nekrotizující encefalitis (nekrózy nejčastěji v kůře frontálních laloků[12]);
- mozek při pitvě silně oteklý, pleny překrvené[12];
- intranukleární eozinofilní inkluzní tělíska;
- biopsie prokáže antigen herpes simplex imunofluorescencí a pozitivní kultivací do 48 hodin.
Klinické příznaky
- Nespecifické bolesti hlavy a teplota – progredují v několika dnech k záchvatům s poruchami vědomí, ložiskové příznaky odpovídají selektivně dolní části frontálního a temporálního laloku;
- čichové halucinace, parciální epileptické záchvaty s komplexní symptomatologií, poruchy chování;
- postižení dominantní hemisféry – afázie – jeden z hlavních příznaků;
- edém mozku může způsobit smrt (tentoriální herniace);
- přežití spojeno s poruchou paměti.
Diagnóza
- V akutní fázi mozková biopsie;
- pro zahájení léčby včas postačí nespecifický pozitivní nález CT či MRI;
- zprvu normální CT ukáže v dalším vývoji hypodenzity frontotemporálně (nekrózy);
- likvor – zmnožení lymfocytů, vyšší bílkovina;
- EEG – generalizované zpomalení s periodickými výboji temporálně.
Diferenciální diagnostika a terapie
- Dif. dg.: jiné encephalitidy, absces mozku, tumor;
- na rozdíl od jiných virových infekcí CNS máme kauzální lék – aciclovir.
- aciclovir nasazujeme vždy ihned při podezření na herpetickou etiologii encefalitidy, dokud se neprokáže jinak
Herpetická meningoencefalitis patří mezi nejzávažnější meningoencefalitidy v dětském i dospělém věku. I při možnosti kausální terapie je diagnostika často opožděná, onemocnění má vysokou mortalitu a přeživší mají vysoké procento trvalých neurologických následků.
Etiopatogeneze
Etiologie
Humánní herpesvirus patří mezi DNA viry a zahrnuje dva významné kmeny:
- Humánní herpesvirus 1 (HHV-1), známý jako herpes simplex virus 1 (HSV-1), který je vyvolavatelem herpetické gingivostomatitidy, která reaguje na antivirovou terapii, ale i bez léčby je self-limited onemocněním. Vedle lokálních infekcí jsou HSV-1 i HSV-2 původcem závažné encefalitidy. Je častější v dospělém věku.
- Humánní herpesvirus 2 (HHV-2), známý jako herpes simplex virus 2 (HSV-2), který je původcem genitálních lézí. Je příčinou novorozenecké encefalitidy ve spojení s genitální infekcí matky.
- Přenos HHV: slinami, genitálními sekrety, krví i vertikálně. Branou vstupu je nejčastěji respirační trakt, porušená kůže a sliznice genitálu. Virus může do makroorganismu proniknout i intravenosní cestou nebo transplacentárně.
- U HSV-1 se při primoinfekci nejčastěji setkáváme s primární gingivostomatitidou, faryngitidou, keratokonjunktivitidou a encefalitidou.
- Při reaktivaci viru s herpes labialis a u imunosuprimovaných pacientů může vzniknout herpetická stomatitida až esophagitida nebo dokonce diseminace až generalizace infekce.
- U HSV-2 se setkáváme s novorozeneckou encefalitidou a herpes genitalis.
HSV-1 však může vyvolat onemocnění typičtější pro HSV-2 a naopak.
HSV postihuje přednostně mediální temporální kortex a také frontální a parietální laloky.
Patogeneze encefalitidy
- Není u lidí dostatečně objasněna.
- Na zvířecích modelech se předpokládá přestup viru do CNS přes periferní nervy. Virem indukovaná apoptóza může potom hrát roli v molekulární patogenezi onemocnění.
- Encefalitida postihuje zejména temporální laloky (60 %), samostatné extratemporální postižení pozorujeme u cca 15 % pacientů.
- U dětí je herpetická encefalitida často projevem herpetické primoinfekce (přibližně 80 % dětí nemá v anamnéze labiální herpes). U novorozenců dochází k nákaze během průchodu porodními cestami, přičemž větší riziko nákazy je v situaci, kdy matka získala herpes během gravidity. U matek s již preexistujícím a recidivujícím genitálním herpesem je riziko podstatně nižší.
- Známá je skutečnost, že herpetické viry při primoinfekci inkorporují svou DNA do genomu hostitelských lymfoidních nebo nervových buněk. V latentní fázi infekce je virová replikace v gangliu minimální, ale při oslabení imunologického dozoru, zejména specifické buněčné imunity může dojít k reaktivaci latentní infekce, která probíhá zpravidla mnohem méně intenzivně než primoinfekce.
Klinika
K rozvoji dochází většinou během několika hodin až dnů. Postižení CNS se může klinicky projevit buď jako lehčí onemocnění (aseptická meningitida) nebo častěji jako závažný chorobný stav – encefalitida. Zrovna tak začátek může být plíživý nebo perakutní.
- Mezi prodromální příznaky patří únava, horečka (nacházíme ji u většiny pacientů), bolesti hlavy, nauzea, zvracení.
- Tato symptomatologie je následována akutním nebo subakutním rozvojem encefalopatie (poruchy chování, letargie nebo iritabilita, zmatenost, dysfázie, afázie, fotofobie), objevují se hemiparézy, deficity hlavových nervů (paréza nn. VII., VI., III.), výpadky zorného pole, parestézie, centrální parézy končetin, vegetativní poruchy.
- Fokální neurologické nálezy a fokální křeče se objevují zpravidla náhle na začátku onemocnění a přetrvávají až jeden týden. Fokální křeče nacházíme až u 40 % pacientů. Přítomny mohou být i meningeální známky, ale nejsou časté.
- U novorozenců a kojenců pozorujeme vysoce laděný pláč, ikterus, respirační distress, jaterní dysfunkci.
- U větších dětí zase můžeme pozorovat změny osobnosti, poruchy chování, poruchy paměti, dysosmie, dysgeusie, halucinace, bizarní představy. Tyto příznaky se mohou objevit časně v průběhu onemocnění a přetrvávat i týden. Často mohou imponovat jako začátek akutního psychiatrického onemocnění.
- U některých pacientů pozorujeme perakutní průběh s progresí poruchy vědomí vedoucí ke smrti bez známek fokální neurologické symptomatologie.
- Mezi vzácnější symptomy patří rozvoj subakutní encefalitidy, jež napodobuje psychiatrické onemocnění nebo benigní recidivující meningitidy. Rovněž vzácně HSV-1 může způsobit encefalitidu v oblasti mozkového kmene, HSV-2 potom myelitidu.
- U dětí, které přežili HSV encefalitidu se můžeme setkat s těžkou antegrádní amnézií (rychle se zapomíná naučené), nebo těžkou retrográdní amnézií (osobní znalosti i orientace v čase, interval i několik let, někdo si špatně pamatuje obličeje, mnozí mají jazykové obtíže), jsou i známky frontálního poškození s poruchami chování.
Diagnostika
Při suspekci na HSV encefalitidy nutno provést diagnostická vyšetření co nejdříve a neměli bychom v žádném případě oddálit začátek terapie.
V diagnostice herpetické encefalitidy mají největší výtěžnost PCR HSV z likvoru a MRI CNS !
- Základní laboratorní vyšetření nejsou přínosná v diagnostice herpetické infekce, ale jejich provedení je nezbytné, neboť mohou vyloučit jiné příčiny onemocnění.
- Vzhledem k symptomatologii je v úvodu často nezbytné provedení CT scanu k vyloučení fokální léze jiné etiologie. V diagnostice HSV encefalitidy je CT průkazné až 3.–4. den onemocnění, kdy může odhalit nekrotické změny v temporální oblasti. Tato možnost byla využívána dříve, při nemožnosti včasnější diagnostiky, ale vždy znamenala diagnózu ex post.
- V dnešní době ji nahrazuje časná diagnostika pomocí PCR a MRI.
- Základním kamenem diagnostiky zůstává provedení lumbální punkce a vyšetření likvoru. V úvodu prokazujeme typický serózní vzorec s:
- lehkou elevací proteinorhachie;
- normální glykorhachií;
- střední pleiocytózou s převahou mononukleárů.
- Nalézt můžeme i přítomnost erytrocytů a xantochromní vzhled. Spektrofotometrie vyloučí arteficielní krvácení při vlastní punkci.
- Nezbytností je odeslání likvoru na PCR průkaz DNA pro HSV-1 a HSV-2. PCR HSV je vysoce specifické, pozitivita zůstává ještě 5 dní po zahájení terapie acyklovirem. Na druhou stranu první 1–2 dny a po dvou týdnech nemoci může být výsledek falešně negativní. Výtěžnost vyšetření likvoru je proporcionální k množství odebraného likvoru ("čím více, tím lépe"), obvykle bychom měli získat > 10 ml likvoru. I přes nesporný význam PCR, je nutné si uvědomit, že ani tato metoda nemá 100 % senzitivitu a specifitu. Navíc "kvalita" výsledků se liší podle zkušenosti laboratoří. Diagnosu nutno proto stanovit vždy s ohledem na klinickou symptomatologii a další vyšetření. Falešně negativní výsledky jsou raritní, proto řada autorů bere negativní výsledek PCR HSV v iniciálním vzorku likvoru jako dostatečný důkaz pro ukončení léčby acyklovirem.
- Serologie protilátek z likvoru může podpořit důkaz protilátkové odpovědi v CNS.
- CT scan a MRI: MRI je více senzitivní než CT a je dnes zobrazovací metodou volby. Při MRI zjišťujeme nejvíce změn na mediální ploše temporálního laloku a na spodině laloků frontálních, léze jsou často sdruženy s edémem mozku, bývají oboustranné, ale zřídka symetrické. Za časnou známku onemocnění v MRI obraze se považuje smazání gyrů díky edému v T1 obraze a vysoký signál v T2 obraze. Po aplikaci kontrastní látky se může najít enhancement v gyrech. Při neonatálním postižení HSV-2 prokazujeme panencephalitidu.
- Dalším senzitivním vyšetřením v průkazu herpetické encefalitidy je EEG vyšetření. Ukazuje abnormality u 4/5 pacientů. Pozorujeme fokální temporální změny a difuzní zpomalení aktivity. Pro herpetickou encefalitidu jsou velmi suspektní periodické vysokovoltážní hroty – vlny vycházející z temporální oblasti a komplexy pomalých vln ve 2–3s intervalech. Normální EEG záznam je vzácností, ale nevylučuje přítomnost encefalitidy.
- Na některých pracovištích je možno provést tomografickou izotopovou metodiku s užitím Tc – 99m = SPECT.
- Dnes již obsoletní diagnostickou metodou je mozková biopsie.
Difererenciální diagnostika
Kromě bakteriální etiologie (borrelie, leptospiry) a encephalitid vyvolaných ostatními herpetickými viry je nutno vyloučit i další možné původce jako např.:
Vyloučit musíme postinfekční a diseminovanou encefalomyelitidu, která následuje po virovém onemocnění – neurony nejsou přímo infikovány virem, v popředí je perivenosní zánět a demyelinizace lokalizované v bílé hmotě (nejčastější původci: EBV, CMV, HHV-6).
U infekce VZV se cca týden po výsevu exantému může objevit cerebellitis (ataxie, třes, vertigo, dysartrie, zvracení, horečka).
Terapie
Pacienti s herpetickou encefalitidou by měli být léčeni a observováni na JIRP. Základem je:
- Důsledný monitoring vitálních funkcí.
- Včasný záchyt křečové aktivity – velmi frekventní během herpetické encefalitidy jsou křeče. Antikonvulzivní léčbu zahajujeme i bez klinického korelátu, pokud je specifický nález na EEG. Obvykle užívané benzodiazepiny obvykle zastaví záchvat, ale pro jejich krátké působení nezabrání recidivujícím konvulzím. Zde je pak nutná např. kontinuální aplikace midazolamu nebo farmaka s delší dobou účinku (barbituráty).
- Včasný záchyt vzestupu intrakraniálního tlaku.
Pacientům poskytujeme adekvátní výživu a hydrataci dle jejich možností (parenterální, cestou nasogastrické sondy, ev. orálně). Při prokázané intrakraniální hypertenzi zahajujeme všechna potřebná opatření.
Kauzálním lékem jsou antivirotika:
- acyklovir, (jednoznačně se preferuje pro vyšší účinnost a nižší toxicitu), v dávce 20 mg/kg pro dosp. i.v. á 8 hod. v infuzi po dobu 21 dní. Jeho nežádoucí účinky jsou minimální – popisuje se renální dysfunkce při rychlém podání vysokých dávek (z tohoto důvodu nepodáváme acyklovir bolusově).
- vidarabin
Acyklovir bychom měli začít podávat bezprostředně po vyslovení podezření na možnost herpetické encefalitidy, nikdy s léčbou nečekáme na potvzení infekce. Naopak, pokud se infekce HSV nepotvrdí, lze podávání acykloviru ukončit. Před léčbou acyklovirem byla úmrtnost 60–70 %, po zahájení léčby 30 %.
- U všech novorozenců na konci léčby acyklovirem provádíme kontrolní lumbální punkci a opět vyšetřujeme PCR HSV. Jeho negativita je podmínkou pro ukončení terapie. Následně přecházíme na zajišťovací léčbu valacyklovirem v p.o. formě v délce měsíců až let. Valacyklovir (Valtrex) se po p.o. podání rychle konvertuje na acyklovir, je dražší, ale oproti p.o. acykloviru má lepší biodostupnost.
- Součástí komplexní léčby je i adekvátní rehabilitace.
Komplikace
Nejběžnějšími následky u přežívajících pacientů jsou:
- motorické deficity;
- sekundární epi syndrom;
- změna mentálního stavu.
Následky jsou frekventnější u pacientů s opožděnou léčbou. Lepší výsledky jsou u pacientů, u kterých byla léčba započata do 5 dnů od prvních příznaků. Zajímavostí je, že HSV-1 i HSV-2 mají srovnatelnou mortalitu, ale HSV-2 má vyšší morbiditu, tj. četnější neurologické následky (motorické deficity, křeče, mikrocefalie, zrakové defekty). V souvislosti s prodělanou herpetickou encefalitidou jsou uváděny i následné psychiatrické změny (hypomanie, různé stupně amnesie, Klüver-Bucy syndrom), recidivující aseptická meningitida – Mollaretova meningitis.
Mollaretova meningitida
Jedná se o recidivující benigní aseptickou meningitidu. Typické jsou bolesti hlavy, meningeální příznaky a horečka, neurologická symptomatologie je pouze přechodná. V likvoru nacházíme smíšenou pleiocytosu s mononukleáry, polynukleáry, endoteliálními buňkami (Mollaretovi buňky) a zvýšené gamaglobuliny. PCR může prokázat HSV-2, výjimečně vyvolavatelem mohou být i EBV nebo enteroviry. Terapie je zde pouze symptomatická, neboť symptomatologie spontánně odeznívá během několika dní. Prevencí atak může být profylaktické podávání acykloviru nebo valacykloviru.
Herpes zoster
| Varicella zoster virus | |
| Herpesviridae | |
 VZV v elektronovém mikroskopu | |
| Typ NK | dsDNA |
|---|---|
| Zdroj | člověk |
| Přenos | transplacentárně, kapénkový přenos |
| Výskyt | kosmopolitní |
| Onemocnění | plané neštovice (primoinfekce), pásový opar (reaktivace) |
| Diagnostika | klinický obraz, epidemiologická anamnéza, sérologie, PCR |
| Terapie | symptomatická (antihistaminika, antivirotika), aciclovir |
| Očkování | živá očkovací látka (doporučená vnímavým jedincům), pasivní imunizace (hyperimunní globulin) u novorozenců infikovaných matek |
| MeSH ID | D006562 |
| Medscape | 1132465 |
Varicella zoster virus (VZV) způsobuje klinicky 2 různé choroby:
- Plané neštovice (Varicella)
- Pásový opar
VZV působí běžnou encefalitidu, zřídka pak akutní diseminovanou encefalitidu.
Patogeneze
Virus v latentní formě přežívá v senzitivních gangliích zadních míšních kořenů: ganglion Gasseri (nervus trigeminus) a ganglion geniculi. Infekce vzplane při oslabení organizmu (operace, celková choroba aj.). Infekce se povětšinou šíří do periferie v příslušném kožním dermatomu.
Klinické příznaky
V průběhu dermatomu se objeví bolest, které někdy předchází svědění. Za pár dní se objeví serózní (až částečně hemoragický) exantém různého rozsahu, regionální lymfatické uzliny jsou bolestivé a zduřelé. Puchýřky po 2 týdnech zasychají, zanechávají depigmentace či hyperpigmentace, bolest postupně mizí. U části nemocných trvá silná neuralgická bolest v příslušném dermatomu i po odloučení krust. Ve 20 % jsou přítomny parézy,[1], encefalitida vzácná.
- Herpes zoster oticus
Při postižení ganglion geniculi. Puchýřky se objeví ve zvukovodu i kolem ucha. Huntův syndrom – porucha sluchu, závratě, paréza nervus facialis (n. VII).
- Herpes zoster ophthalmicus
Léze ganglion Gasseri. Výsev puchýřků v I. větvi trigeminu (nervus ophthalmicus). Způsobuje konjunktivitidu a nebezpečí keratitidy. 50–70 % nemocných má oční komplikace. Predominantně se vyskytuje ve vyšším věku (v 5.–8. dekádě). [14] V mozkomíšním moku nacházíme zmnožení lymfocytů
Léčba
Lékem volby je aciklovir. Sestupná kůra prednisonu. Dále také tekutý pudr k ošetření puchýřů, ATB proti superinfekci a na neuralgii karbamazepin či tricyklická antidepresiva.
Očkování
Živá vakcína Zostavax, indikovaná pro osoby starší 50 let. Po prodělání pásového oparu je doporučený odstup 6 měsíců. Kontraindikované u těhotných, imunosuprimovaných, u aktivní neléčené TBC, přecitlivělosti na složky vakcíny. Dostupné v ČR od r. 2014, není hrazené ze zdravotního pojištění.[15]
Vzteklina (rabies, lyssa)
Vzteklina (rabies, lyssa) je virové infekční onemocnění, které se šíří z divokých i domácích zvířat. Jakmile propuknou klinické příznaky, je choroba vždy smrtelná.
ČR je od roku 2004 považována za „Rabies-free“ (v ČR se vzteklina nevyskytuje). V ČR se lze setkat s importovanou vzteklinou nebo se vzteklinou po kousnutí netopýrem. Zvýšené riziko vztekliny je při hranicích s Polskem a Slovenskem (tyto země nejsou „Rabies-free“).
Patogeneze
- Primární encefalitida způsobená lyssavirem, patřící do skupiny Rhabdoviridae,
- přenáší se slinami zvířete při pokousání či infikovaným škrábnutím,
- virus se z místa kontaminace do CNS šíří perineurálně,
- o délce inkubace rozhoduje vzdálenost poranění od hlavy (2 týdny až několik měsíců).
Patologicko-anatomický obraz
- V cytoplazmě napadených buněk inkluzní Negriho tělíska,
- virus napadá kůru mozkovou, oblongatu, jádra hlavových nervů a spinální ganglia.
Klinické příznaky
- Po inkubaci se objeví nespecifické příznaky – zvýšená únavnost, emoční labilita, poruchy spánku, napětí v jizvě,
- posléze paroxyzmy křečí – faryngospasmy s dysfágií, hydrofobie,
- profuzní salivace a pocení,
- smrt za pár dní za příznaků hyperpyrexie a selhání srdce.
Diferenciální diagnostika
Diferenciálně diagnosticky je nutné odlišit tetanus.
Léčba
Léčba vztekliny neexistuje.
Profylaxe
Nutné je nechat vyšetřit zvíře veterinářem. Při kousnutí infikovaným zvířetem nebo zvířetem s rizikem vztekliny je nutná tzv. postexpoziční profylace. Jedná se o kombinaci aktivní (vakcína) a pasivní (antirabické heterologní koňské sérum) imunizace. Vakcína se podává v 5 dávkách ve schématu 0-3-7-14-28. U cestovatelů a veterinářů je možná i preexpoziční profylaxe.
Reyův syndrom
Reyův syndrom je vzácná encefalopatie (1:100 000[1]) malých dětí. Nasedá na virózu. Způsobuje poškození mitochondrií, čímž dochází ke steatóze jater, ledvin, srdce a edému mozku. Chorobu spouští léčba salicyláty, vliv má také genetická predispozice. Syndrom byl objeven kvůli masivnímu podávání Aspirinu dětem "na všechno" v 50. letech 20. století. Byl popsán v roce 1963 australským patologem Douglasem Reyem. Po zákazu podávání salicylátů dětem v 80. letech 20. století jeho výskyt výrazně poklesl.
Etiologie a patogeneze
Etiologie neznámá. Prokázán defekt acyl-CoA-dehydrogenázy, který vede k deficitu karnitinu (na který testujeme děti s Reyovým syndromem).
Patologicko-anatomický obraz
Tuková infiltrace jater, srdce a ledvin, neurony a buňky glie jsou edematózní.
Klinické příznaky
Na běžné prodromální příznaky virózy navazuje dlouhé latentní období, které končí prudkým nástupem zvracení, deliria, křečí s vystupňováním do kómatu. Ložiskové příznaky chybí. Narůstá nitrolební hypertenze a může vést až k smrti v důsledku herniace.
Pomocná vyšetření
- Zvýšené hodnoty jaterních enzymů,
- vyšší hladina mastných kyselin,
- hypoglykémie,
- prodloužený protrombinový čas,
- hyperamonémie.
Diferenciální diagnóza
Encefalopatie při otravě olovem, trombóza laterálního sinu.
Léčba a prognóza
Normalizace nitrolebního tlaku. Snaha udržovat glykemii a léčit případné koagulopatie.
Časná diagnostika a podpůrná léčba snížily mortalitu z 80 % na 30 %. S nitrolební hypertenzí je mortalita 50 %. Přežití bývá obvykle spojeno s reziduální kognitivní poruchou.
Poliomyelitis anterior acuta (Heineova-Medinova nemoc, dětská obrna)
| Dětská obrna | |
| Acute Poliomyelitis | |
| Poliomyelitis anterior acuta | |
 Incidence poliomyelitidy ve světě, WHO, srpen 2015 | |
| Původce | Poliovirus |
|---|---|
| Přenos | fekálně-orální, kontaminovaná voda a předměty (méně často)[13] |
| Inkubační doba | 9–12 dní (meze 5–35 dní) |
| Klinický obraz | horečnaté onemocnění, vývoj podle formy onemocnění (abortivní, non-paretická, paretická, bulbární)[13] |
| Léčba | symptomatická |
| Komplikace | v ak. stadiu: myokarditida, uroinfekce, bronchopneumonie, pozdní následek: postpoliomyelitický syndrom[13] |
| Očkování | aktivní imunizace (inaktivovaná Salkova vakcína, živá Sabinova vakcína) |
| Mortalita v ČR | ČR 'polio-free country' |
| Klasifikace a odkazy | |
| MKN | A80 |
| MeSH ID | D011051 |
| MedlinePlus | 001402 |
| Medscape | 306440 |
Poliomyelitis anterior acuta, označovaná též jako dětská (přenosná) obrna nebo Heineova-Medinova nemoc představuje epidemickou letní virózu. Způsobuje ji ssRNA neobalený Poliovirus z rodu enterovirů (čeleď Picornaviridae). Poliovirus má 3 antigenní typy bez zkřížené imunity.
![]() Pozor! Nezaměňovat s dětskou mozkovou obrnou!
Pozor! Nezaměňovat s dětskou mozkovou obrnou!
Vzhledem k tomu, že poliomyelitis anterior acuta je již v České republice eradikována, je možné se setkat s tzv. polio-like syndromy či s poliomyelitidou získanou v zahraničí. Polio-like syndromy se projevují periferními parézami a atrofií svalů v oblasti jednoho či dvou kloubů. Nebývají přítomné poruchy čití, ale mohou se objevit bolesti. V EMG se vyskytují známky akutní léze motoneuronu.[16]
Charakteristika
Průběh nemoci je často němý a je omezen na gastrointestinální trakt – touto cestou může být kontaminována voda i potrava. Přenáší se stolicí nemocného. Selektivně postihuje přední rohy míšní a motorická jádra kmene. Má stejný klinický obraz jako echoviry a viry Coxsackie.
Epidemiologie
V ČSR je od roku 1957 výskyt nulový (jsme první zemí světa, kde se to podařilo). Poliovirus má 3 antigenní typy – I, II, III a člověk je jediný přirozený hostitel viru. K virémii a průniku do CNS dojde jen u malého procenta.
- Eradikace[17]
Regiony rozdělujeme na:
- endemické: Afgánistán, Nigérie, Pákistán,
- a neendemické: Středoafrická republika, ČAD, Pobřeží slonoviny, Demokratická republika Kongo, Etiopie, Izrael, Západní břeh Jordánu, Pásmo Gazy, Keňa, Liberie, Mali, Niger, Somálie, Uganda. [18]
Evropský region byl v červnu 2005 vyhlášen za poliomyelitidy prostý. Riziko importu poliomyelitidy stále hrozí.
- Program eradikace polio WHO[17]
- Virologické vyšetřování pacientů s chabými parézami.
- Vyšetřování kontaktů.
- Povinné hlášení.
- Odborná analýza izolátů.
Patologie
Infiltrace lymfocyty a granulocyty v okolí kmenových motorických jader a buněk předních rohů míšních. Proliferace mikroglie.
Klinické příznaky
Inkubační doba: 5–14 dní [1]. Objeví se chřipkové příznaky – únava, teplota, pocení, cefalea, trávicí obtíže. Následuje uzdravení.
Jen zlomek progreduje do meningitidy → vzniká cefalea, bolesti zad, končetin, meningeální příznaky, svalová ztuhlost = stadium preparalytické (nebo také meningeální). Asi ve 2 % progreduje v nervovém systému = stadium paralytické.
Průběh je nejčastěji asymptomatický. Všechna stadia zanechávají imunitu k viru. Šíření viru napomáhá jeho vylučování stolicí (3 měsíce po odeznění infekce).
- Spinální forma
Postihuje přední (někdy i postranní) rohy míšní. Dochází ke svalovým fascikulacím a bolesti. Do 24 hodin se vyvíjejí parézy a vegetativní projevy. Může postihnout i dýchací svaly.
- Kmenová forma
Vede k parézám svalů faryngu, laryngu, jazyka a mimiky s možným šířením na dýchací svaly a na srdce. Zlepšení nastává již po týdnu od rozvoje nervových příznaků a pokračuje do 1 roku. Zanechává vážné trvalé následky. Reziduální periferní parézy postihující různé svalové skupiny končetin i trupu, svalové kontraktury.
Diagnóza
- Klinický obraz + vyšetření likvoru (cytoproteinová asociace).
- Izolace viru ze stolice, vzestup specifických protilátek v likvoru a séru (potvrzení diagnostiky).
Diferenciální diagnostika
Jiná akutní meningitida, polyradikuloneuritida, transverzální myelitida.
Léčba a prevence
V akutní fázi nemoci je nejdůležitější fyzický klid a pitný režim. U těžkých forem (vzestupná Landryho obrna) je potřeba intenzivní péče (UPV – hlavně podtlaková ventilace, pomocí tzv. železné plíce). Jde o kontinuální dlouhodobý proces. Důležitá je mezioborová lékařská spolupráce, spolupráce rodičů.
Prevence
Mortalita dosahovala v epidemii až 25 %, poslední u nás v r. 1960. Zásadní změnu přineslo zavedení aktivní imunizace v roce 1957, kdy se začalo očkovat inaktivovanou vakcínou (Salkovou). Od roku 1960 se začalo očkovat perorální živou vakcínou (Sabinovou).
Od roku 2007 se v ČR na základě doporučení WHO očkuje opět inaktivovanou očkovací látkou, která se podává jakou součást hexavakcíny či jako monovakcína v pěti dávkách. Důvodem pro přechod k inaktivované vakcíně je fakt, že při jejím použití nedochází k vylučování viru stolicí ani k mutacím viru, tudíž nehrozí žádné riziko vzniku postvakcinační poliomyelitidy.[19]
Prognóza
Dobrá u všech forem, kromě paralytické. Letalita paralytické formy je 5–15 %, u přeživších už nedochází k uzdravení. Nezvyklá únava, bolesti kloubů a svalů, další oslabování svalů, dáno patrně přetěžováním fungujících svalových skupin.
Přednost se dává zařazení dítěte do normálního kolektivu. Další možností je Jedličkův ústav v Praze.
Postpoliomyelitický syndrom
Obvykle za 20 let klidu po ustálení klinického rezidua po paralytické formě poliomyelitidy. Příčinou je přetížení a dysfunkce zbylých motoneuronů předních rohů míšních.
Příznaky: zvýšená únava, svalová slabost (i v dříve nepostižených segmentech), fascikulace, bolest postižených svalů a kloubů.
Terapie: nespecifická, zahrnuje podpůrné ortézy a šetrnou rehabilitaci.
Syndrom získané imunodeficience (AIDS)
Toto onemocnění známé od roku 1981[1]působí retrovirus HIV. Neuro- a lymfotropní vlastnosti umožňují viru invazi do CNS, stejně jako progresivní destrukci imunitního systému (ničí T4 lymfocyty). Přenáší se horizontálně (pohlavní styk, krevní deriváty, parenterální aplikace drog) nebo vertikálně (z matky na dítě). Skupiny, které jsou rizikovější k námaze, jsou například homosexuálové, narkomani, hemofilici nebo děti infikovaných matek.
Klinické příznaky
Akutní infekci uvádí horečka a zdruření uzlin. Protilátky proti HIV se objeví nejdříve za 1–3 měsíce[1] a jejich pozitivita je jediným projevem až u 70 % nakažených[1] Toto stadium symptomatické chronické infekce může trvat měsíce až roky. Nemocní mají často příznaky, které nazýváme komplex spojený s AIDS (ARC), do kterého patří průjmy, letargie, hubnutí, oportunní infekce (kandidóza, impetigo). HIV pozitivitu také provází lymfopenie, trombocytopenie. AIDS znamená progresi k těžkým oportunním infekcím a tumorům, jako například:
- pneumocystová pneumonie (50 %),
- Kaposiho sarkom (20 %), lymfom CNS,
- non-Hodgkinské lymfomy,
- tuberkulóza.
Neurologické projevy se vyskytují u 80 % nemocných[1], jejich nástup má vazbu na sérokonverzi a na pozdní AIDS.
Léčba
Léčbu je třeba nasadit okamžitě, při podezření na mozkovou toxoplasmózu podáváme pyrimethamin nebo sulfadiazin. Pokud se CT obraz nelepší, indikujeme biopsii (lymfom). AIDS končí nevyhnutelně fatální infekcí či malignitou. Zkouší se také léky mobilizující imunitní systém a ovlivňující replikaci viru, jako zidovudin (AZT), který blokuje tvorbu HIV specifické DNA a tak omezuje replikaci viru. Při terapii používáme také imunomodulátory, jako např. IFN, IL–2.
Subakutní sklerózující panencefalitida
Subakutní sklerózující panencefalitida je vzácné fatální onemocnění dětí a mladistvých, které začíná obvykle mezi 7.–10. rokem věku, typicky 6–7 let po prodělání spalniček. V zemích s vysokou proočkovaností se téměř neobjevuje.[20]
Etiologie a patogeneze
Jedná se o pomalé virové onemocnění, kdy mutantní forma spalničkového paramyxoviru napadá centrální nervový systém. U pacientů dochází ke změnám v reaktivitě imunitního systému proti spalničkovému viru, nejde tedy o imunitní poruchu jako takovou. Velkým rizikem je infekce spalničkami před druhým rokem věku, kdy imunitní systém dozrává. V patogenezi dochází k sekundární poruše imunitního systému.
Epidemiologie
Četnost subakutní sklerózující panencefalitidy se liší geograficky, v 60. letech se v USA odhadovala četnost kolem 4–11 na 100.000 nemocných. Častější byla u dětí mladších pěti let, kde dosahovala četnosti 18 na 100.000 nemocných. Na Středním východě je situace kritičtější, u dětí mladších než jeden rok se objevuje sklerozující panencefalitida s četností až 360 na 100.000.[20] V roce 2013 byla publikována analýza případů v Německu za období 2003 až 2009. Celkově bylo zachyceno 31 případů, ze kterých se odhaduje, že subakutní sklerózující panencefalida postihuje 30 až 59 ze 100.000 dětí, které prodělají spalničky před pátým rokem věku.[22] V roce 2016 byla publikována analýza případů subakutní sklerozující panencefalitidy v Kalifornii v letech 1998-2016. Bylo zachyceno 17 případů, odhadovaná četnost je tak 73 na 100.000 onemocnění pro děti, které prodělaly spalničky před pátým rokem, a 164 na 100.000 pro děti do jednoho roku.[23]
Klinické příznaky
Zprvu se projevuje jako nenápadné poruchy chování a poruchy koncentrace, které vyústí v demenci. Později se objeví myoklonie, choreatické pohyby a epileptické záchvaty. Běžná je také narůstající spasticita.
Diagnostika
Subakutní sklerózující panencefaitida se diagnostikuje podle symptomů a výsledků testů, jako jsou například typické změny na EEG, zvýšené gamaglobulinů proti spalničkám v likvoru i s v séru. Na EEG jsou vidět v počátku typické R-komplexy (Rademakerovy) jako mnohočetné hroty a pomalé vlny. Následuje postupný rozpad záznamu a vyhasnutí aktivity.
Průběh
Až 80 % dětí umírá do 3 let od manifestace [1] a v 10 % končí fulminantní průběh letálně do 3 měsíců. Zbylých 10 % umírá za 4–10 let.
Léčba
Prognózu lze ovlivnit jen minimálně. Ačkoliv jsou zkušenosti s imunomodulátorem inosiplex nadějné, jsou získány jen na poměrně malém vzorku pacientů.[20]. Základem léčby je symptomatická terapie, tedy zejm. antiepileptika. Zavedení očkování proti spalničkám významně redukovalo výskyt této nemoci, např. v současné době je v USA hlášeno jen 4–5 případů.[21]
Progresivní multifokální leukoencefalopatie
Jde o vzácnou virovou infekcí způsobenou demyelinizací nervů. Podmínkou je selhání buněčné imunity. Jedná se o smrtelnou komplikaci chorob jako je lymfom, leukemie, SLE, HIV infekce a sarkoidóza.
Etiologie
Progresivní multifokální leukoencefalopatie (PML) je způsobena reaktivací saprofytického papovaviru.
Klinický obraz
Papovirus napadá oligodendroglie a způsobí demyelinizaci nervů. Tento proces probíhá bez projevů zánětu. Mezi důležité klinické příznaky patří:
- změna osobnosti,
- kortikální slepota,
- epileptické záchvaty,
- progredující demence,
- hemiparézy.
Pacienti mohou mít rozsáhlé difuzní hemisferální postižení a smrt přichází bez remise za 3–6 měsíců.
Diagnóza
Progresivní multifokální leukoencefalopatie se ve většině případů diagnostikuje v pokročilém stádiu. Doporučuje se provést mozková biopsie, CT i MRI. Na těchto vyšetřeních pozorujeme víceložiskové změny bílé hmoty. V likvoru nalézáme zmnožení gamaglobulinů.
Terapie
Terapie na tuto chorobu zatím neexistuje, až polovina nemocných zemře do několika měsíců od diagnózy. [1]
Odkazy
Související články
Reference
- ↑ a b c d e f g h i j k l m n o p SEIDL, Zdeněk a Jiří OBENBERGER. Neurologie pro studium i praxi. 1. vydání. Praha : Grada Publishing, 2004. ISBN 80-247-0623-7.
Chybná citace: Neplatná značka
<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem Chybná citace: Neplatná značka<ref>; název „Seidel“ použit vícekrát s různým obsahem - ↑ a b c d VOKSHOOR, A a C WAN. https://emedicine.medscape.com/ [online]. ©2007. [cit. 2.7.2009]. <https://emedicine.medscape.com//article/1168529-overview>.
- ↑ a b c d e PETROUŠOVÁ, L a A ZJEVÍKOVÁ. Klíšťová encefalitida v dětském věku, význam očkování. Pediatrie pro praxi [online]. 2014, roč. 15, vol. 2, s. 67-69, dostupné také z <https://www.pediatriepropraxi.cz/pdfs/ped/2014/02/02.pdf>.
- ↑ Fowler A, et al. Tick-borne Encephalitis Carries a High Risk of Incomplete Recovery in Children. J Pediatr. 2013; 163(2): 555–560.
- ↑ Schmolck H, et al. Neurologic, Neuropsychologic, and Electroencephalographic Findings after European Tick-borne Encephalitis in Children. J Child Neurol. 2005; 20(6): 500–508.
- ↑ a b c Chybná citace: Chyba v tagu
<ref>; citaci označenéRozsypalnení určen žádný text - ↑ STÁTNÍ ZDRAVOTNÍ ÚSTAV,, et al. Vybrané infekční nemoci v ČR v letech 2000-2009 [online]. ©2010. [cit. 2010-08-15]. <http://www.szu.cz/publikace/data/vybrane-infekcni-nemoci-v-cr-v-letech-1998-2007-absolutne>.
- ↑ Galský J. Klíšťová meningoencefalitida. In: Beneš J. Infekční lékařství. Praha: Galén, 2009: 125–127.
- ↑ Rostasy K, et al. Tick-borne Encephalitis in Children. Wien Med Wochenschr. 2012; 162: 244–247.
- ↑ Barrett PN, et al. Tick-borne Encephalitis Virus Vaccines. In Plotkin S, et al. Vaccines. 6th Edition: Elselvier; 2013: 773–788.
- ↑ VERETA, LA, VZ SKOROBREKHA a SP NIKOLAEVA. The transmission of the tick-borne encephalitis virus via cow's milk [online]. ©1991. [cit. 2010-01-14]. <https://www.ncbi.nlm.nih.gov/pubmed/1770888>.
- ↑ a b c POVÝŠIL, Ctibor a Ivo ŠTEINER, et al. Speciální patologie. 2.. vydání. Praha : Galén-Karolinum, 2007. s. 297-299. ISBN 978-80-7262-494-2.
Chybná citace: Neplatná značka
<ref>; název „Povýšil“ použit vícekrát s různým obsahem - ↑ a b c d e f BENEŠ, Jiří, et al. Infekční lékařství. 1. vydání. Galén, 2009. 651 s. s. 179, 527-528. ISBN 978-80-7262-644-1.
Chybná citace: Neplatná značka
<ref>; název „beneš“ použit vícekrát s různým obsahem - ↑ Medixa - Herpes zoster
- ↑ TOPINKOVÁ, Eva. Herpes zoster a očkování proti němu [online]. www.ProLékaře.cz, ©2014. [cit. 30. 10. 2014]. <https://www.prolekare.cz/preventabilni-onemocneni-novinky/herpes-zoster-a-ockovani-proti-nemu-4256,>.
- ↑ EHLER, E, M DERĎÁKOVÁ a J LATTA, et al. Akutní polyradikuloneuritida – diferenciální diagnostika. Neurológia pre prax [online]. 2011, roč. 12, vol. 3, s. 180-181, dostupné také z <http://www.solen.sk/index.php?page=pdf_view&pdf_id=5109>.
- ↑ a b ŽAMPACHOVÁ, Eva. Přednášky a materiály dr. Žampachové ke stažení [online]. [cit. 2012-01-27]. <http://mujweb.cz/?redirected=1521314685>.
- ↑ WHO. The Global Polio Eradication Initiative - Infected countries [online]. [cit. 2013-10-26]. <http://polioeradication.org/Infectedcountries/Importationcountries/Israel,WestBankandGaza.aspx>.
- ↑ STAŇKOVÁ, Marie a Jiří VANIŠTA. Medicabáze.cz – Poliomyelitida [online]. ©2008. [cit. 6. 2. 2010]. <http://medicabaze.cz/?&sec=term_detail&termId=1619&tname=Poliomyelitida>.
- ↑ a b c GADOTH, N.. Subacute sclerosing panencephalitis (SSPE) the story of a vanishing disease. Brain Dev. 2012, vol. 34, no. 9, s. 705-11, ISSN 1872-7131.
- ↑ a b GUTIERREZ, J., R. S. ISSACSON a B. S. KOPPEL. Subacute sclerosing panencephalitis: an update. Dev Med Child Neurol. 2010, vol. 52, no. 10, s. 901-7, ISSN 1469-8749.
- ↑ SCHÖNBERGER, K, MS LUDWIG a M WILDNER, et al. Epidemiology of subacute sclerosing panencephalitis (SSPE) in Germany from 2003 to 2009: a risk estimation. PLOS ONE [online]. 2013, vol. 8, no. 7, s. e68909, dostupné také z <http://journals.plos.org/plosone/article?id=10.1371/journal.pone.0068909>. ISSN 1932-6203.
- ↑ WENDORF, Kristen, et al. Subacute Sclerosing Panencephalitis: the Devastating Measles Complication is More Common than We Think [online] . New Orleans, LA : IDWeek 2016, October 26-30, 2016. Dostupné také z <https://idsa.confex.com/idsa/2016/webprogram/Paper56915.html>.